Pakar perubatan artikel itu
Penerbitan baru
Kebiasaan Kehamilan Tidak Diinginkan - Punca
Last reviewed: 04.07.2025

Semua kandungan iLive disemak secara perubatan atau fakta diperiksa untuk memastikan ketepatan faktual sebanyak mungkin.
Kami mempunyai garis panduan sumber yang ketat dan hanya memautkan ke tapak media yang bereputasi, institusi penyelidikan akademik dan, apabila mungkin, dikaji semula kajian secara medis. Perhatikan bahawa nombor dalam kurungan ([1], [2], dan lain-lain) boleh diklik pautan ke kajian ini.
Jika anda merasakan bahawa mana-mana kandungan kami tidak tepat, ketinggalan zaman, atau tidak dipersoalkan, sila pilih dan tekan Ctrl + Enter.
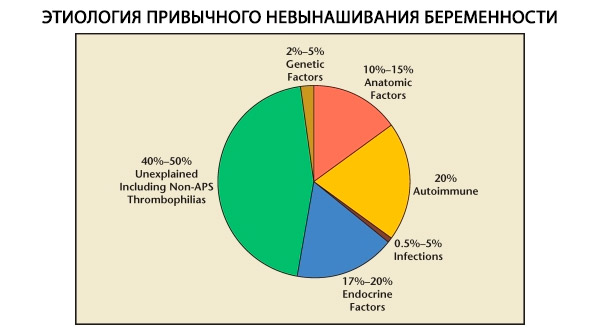
Dalam struktur kehilangan kehamilan biasa, faktor genetik, anatomi, endokrin, imunologi dan berjangkit dibezakan. Apabila semua punca di atas dikecualikan, sekumpulan pesakit kekal di mana punca keguguran kebiasaan tidak jelas (keguguran idiopatik). Menurut C. Coulam et al. (1996), 80% daripada keguguran idiopatik adalah berdasarkan gangguan imun yang tidak diiktiraf.
Tiada bukti yang meyakinkan bahawa endometriosis menyebabkan keguguran berulang, atau rawatan perubatan atau pembedahan endometriosis mengurangkan kejadian keguguran berulang.
Menurut konsep semasa, sebagai tambahan kepada punca genetik dan sebahagiannya berjangkit yang membawa kepada pembentukan embrio yang tidak normal, pelaksanaan kesan merosakkan faktor lain (anatomi, endokrin, imunologi) terdiri daripada mewujudkan latar belakang yang tidak menguntungkan untuk pembangunan telur yang disenyawakan secara genetik yang lengkap, yang membawa kepada pengurangan kapasiti rizab chorion dan pembentukan korion). Tempoh kritikal pada trimester pertama kehamilan diiktiraf sebagai 6-8 minggu (kematian embrio) dan 10-12 minggu (pengusiran telur yang disenyawakan).
 [ 1 ]
[ 1 ]
Penyebab genetik keguguran biasa
Faktor genetik menyumbang 3-6% daripada punca keguguran biasa. Dalam penamatan sporadis kehamilan pada trimester pertama, kira-kira 50% pengguguran mempunyai kelainan kromosom. Kebanyakannya (95%) adalah perubahan dalam bilangan kromosom - monosomi (kehilangan satu kromosom), trisomi (kehadiran kromosom tambahan), yang merupakan hasil daripada kesilapan dalam meiosis, serta poliploid (peningkatan komposisi kromosom oleh set haploid penuh), yang berlaku apabila telur disenyawakan oleh dua atau lebih telur. Dalam keguguran sporadis, trisomi paling kerap ditemui - 60% daripada semua mutasi (paling kerap pada kromosom 16, serta 13, 18, 21, 22), di tempat kedua dalam kekerapan adalah sindrom Shereshevsky-Turner (kromosom 45 X0) - 20%, baki 15% adalah polyploicial (selebihnya 15% polyploicial).
Dalam kes perubahan dalam bilangan kromosom dalam pengguguran, pemeriksaan karyotype ibu bapa paling kerap tidak mendedahkan sebarang patologi dan kebarangkalian penyakit kromosom janin semasa kehamilan berikutnya ialah 1%. Sebaliknya, apabila memeriksa pengguguran pada pasangan dengan keguguran biasa, perubahan struktur dalam kromosom (intra dan interchromosomal) diperhatikan dalam 3-6% kes. Apabila memeriksa karyotype ibu bapa, penyusunan semula kromosom yang seimbang didapati dalam 7% kes. Selalunya, ini adalah translokasi timbal balik, di mana segmen satu kromosom terletak di tempat segmen lain kromosom bukan homolog, serta mozek kromosom seks, penyongsangan dan pengesanan kromosom dalam bentuk cincin. Dalam kes kehadiran penyusunan semula sedemikian dalam salah satu pasangan, proses pasangan dan pemisahan kromosom terhalang semasa meiosis, yang mengakibatkan kehilangan (penghapusan) atau penggandaan (penduaan) bahagian kromosom dalam gamet. Ini mengakibatkan apa yang dipanggil penyusunan semula kromosom tidak seimbang, di mana embrio sama ada tidak boleh hidup atau berfungsi sebagai pembawa patologi kromosom yang teruk. Kebarangkalian mempunyai anak dengan kelainan kromosom yang tidak seimbang dengan adanya penyusunan semula kromosom yang seimbang dalam karyotype salah seorang ibu bapa ialah 1-15%. Perbezaan dalam data dikaitkan dengan sifat penyusunan semula, saiz segmen yang terlibat, jantina pembawa dan sejarah keluarga.
Diagnostik
Anamnesis
- Penyakit keturunan dalam ahli keluarga.
- Kehadiran anomali kongenital dalam keluarga.
- Kelahiran kanak-kanak terencat akal.
- Kehadiran ketidaksuburan dan/atau keguguran yang tidak diketahui asal usulnya dalam pasangan suami isteri atau saudara mara.
- Kehadiran kes kematian perinatal yang tidak jelas.
Kaedah penyelidikan khas
- Kajian tentang karyotype ibu bapa terutamanya ditunjukkan untuk pasangan suami isteri semasa kelahiran bayi yang baru lahir dengan kecacatan perkembangan selain sejarah keguguran, serta dalam kes keguguran biasa pada peringkat awal kehamilan.
- Analisis sitogenetik pengguguran dalam kes kelahiran mati atau kematian neonatal.
Petunjuk untuk berunding dengan pakar lain
Sekiranya perubahan dalam karyotype dikesan pada ibu bapa, perundingan dengan ahli genetik adalah perlu untuk menilai tahap risiko mempunyai anak dengan patologi atau, jika perlu, untuk memutuskan isu menderma telur atau sperma.
Pengurusan lanjut pesakit
Sekiranya pasangan suami isteri mempunyai karyotype patologi, walaupun dalam salah seorang ibu bapa, disyorkan untuk menjalankan diagnostik pranatal semasa kehamilan - biopsi chorionic atau amniocentesis - disebabkan oleh risiko tinggi gangguan perkembangan pada janin.
Penyebab anatomi keguguran biasa
Penyebab anatomi keguguran biasa termasuk:
- anomali kongenital dalam perkembangan rahim (penggandaan lengkap rahim; bicornuate, berbentuk pelana, rahim unicornuate; septum intrauterin separa atau lengkap);
- kecacatan anatomi yang diperolehi;
- perekatan intrauterin (sindrom Asherman);
- fibroid rahim submukosa;
- ketidakcukupan isthmic-serviks.
Kekerapan anomali anatomi pada pesakit dengan keguguran biasa berkisar antara 10 hingga 16%. Kekerapan berlakunya kecacatan rahim yang boleh mengakibatkan keguguran (tetapi bukan ketidaksuburan) berhubung dengan semua kecacatan rahim adalah seperti berikut: rahim bicornuate - 37%, rahim berbentuk pelana - 15%, septum intrauterin - 22%, penggandaan lengkap rahim - 11%, rahim unicornuate - 4.4%.
Diagnosis keguguran biasa
Anamnesis
Dalam kes patologi anatomi rahim, penamatan lewat kehamilan dan kelahiran pramatang lebih kerap diperhatikan, bagaimanapun, dengan implantasi pada septum intrauterin atau berhampiran nod myomatous, penamatan awal kehamilan juga mungkin.
Untuk kekurangan isthmic-servikal, tanda patognomonik adalah penamatan kehamilan secara spontan pada trimester kedua atau kelahiran pramatang awal, yang berlaku dengan cepat dan dengan sedikit kesakitan.
Dalam kes kecacatan rahim, adalah perlu untuk memberi perhatian kepada tanda-tanda anamnestic patologi saluran kencing (selalunya mengiringi anomali kongenital rahim) dan sifat perkembangan fungsi haid (petunjuk hematometra dengan tanduk asas rahim yang berfungsi).
Kaedah peperiksaan khas
- Pada masa ini, histerosalpingografi dilakukan untuk menubuhkan diagnosis, yang membolehkan mengkaji bentuk rongga rahim, mengenal pasti kehadiran fibroid submukosa, perekatan, septa, dan menentukan patensi tiub fallopio. Untuk mendiagnosis patologi rahim, adalah rasional untuk melakukan histerosalpingografi dalam tempoh antara haid dan ovulasi, iaitu pada fasa pertama kitaran haid selepas pemberhentian pelepasan berdarah (hari ke-7-9 kitaran). Untuk mendiagnosis kekurangan isthmic-serviks, kajian dilakukan pada fasa kedua kitaran haid (18-20 hari) untuk menentukan keadaan os dalaman serviks. Sebelum melakukan hysterosalpingography, adalah perlu untuk mengecualikan penyakit radang organ pelvis atau merawatnya.
- Histeroskopi telah menjadi meluas dalam beberapa tahun kebelakangan ini dan telah menjadi standard emas untuk mendiagnosis patologi intrauterin. Walau bagaimanapun, disebabkan kosnya yang lebih tinggi berbanding dengan histerosalpingografi, kaedah ini digunakan pada wanita dengan petunjuk patologi intrauterin berdasarkan data ultrasound awal. Histeroskopi boleh digunakan untuk memeriksa rongga rahim, menentukan sifat patologi intrauterin, dan, jika peralatan yang diperlukan (resectoscope) tersedia, lakukan rawatan pembedahan invasif minimum - penyingkiran perekatan, nod mioma submukosa, dan polip endometrium. Apabila mengeluarkan septum intrauterin, keutamaan diberikan kepada histeroresektoskopi dengan kawalan laparoskopi, yang menghalang kemungkinan penembusan dinding rahim.
- Ultrasound dilakukan pada fasa pertama kitaran haid, yang membolehkan diagnosis anggapan mioma rahim submucous, perekatan intrauterin, dan dalam fasa kedua kitaran - untuk mengenal pasti septum intrauterin dan rahim bicornuate. Kaedah ini amat penting pada peringkat awal kehamilan, apabila sensitivitinya dalam mendiagnosis keadaan ini adalah 100%, dan kekhususannya adalah 80%. Di luar kehamilan, diagnosis memerlukan pengesahan tambahan dengan kaedah lain.
- Penulis asing menunjukkan kelebihan sonohysterography (ultrasound menggunakan sensor transvaginal dengan pengenalan awal larutan natrium klorida 0.9% ke dalam rongga rahim) berbanding histerosalpingografi, kerana ia membolehkan diagnostik pembezaan antara septum intrauterin dan rahim bicornuate. Dengan sonohysterography, adalah mungkin bukan sahaja untuk mengkaji bentuk rongga rahim, tetapi juga untuk menentukan konfigurasi fundus badan rahim. Di negara kita, kaedah ini tidak meluas.
- Dalam beberapa kes yang kompleks, MRI organ pelvis digunakan untuk mengesahkan diagnosis. Kaedah ini membolehkan mendapatkan maklumat berharga dalam kes anomali perkembangan rahim disertai dengan susunan atipikal organ dalam pelvis. MRI adalah penting dalam kes tanduk rahim asas untuk memutuskan sama ada dinasihatkan untuk mengeluarkannya. Keperluan untuk mengeluarkan tanduk rahim asas berlaku sekiranya sambungannya dengan tiub dan ovari untuk mengelakkan pembentukan dan perkembangan telur yang disenyawakan di dalamnya. Penamatan kehamilan dalam kes anomali anatomi rahim mungkin dikaitkan dengan implantasi telur yang disenyawakan yang tidak berjaya (pada septum intrauterin, berhampiran nod myoma submucous), vaskularisasi yang tidak mencukupi dan penerimaan endometrium, hubungan ruang yang rapat dalam rongga rahim (contohnya, dalam kes rongga myoma sering mengalami deformasi, myoma node). gangguan hormon.
Rawatan keguguran biasa
Rawatan pembedahan
Dengan kehadiran septum intrauterin, nod mioma submukosa dan perekatan, rawatan pembedahan yang paling berkesan adalah dengan histeroresektoskopi. Kekerapan keguguran seterusnya dalam kumpulan wanita ini selepas rawatan adalah 10% berbanding 90% sebelum pembedahan. Apabila membandingkan keputusan metroplasti yang dilakukan oleh laparotomi dan histeroresektoskopi transservikal, P. Heinonen (1997) memperoleh keputusan yang menunjukkan kurang trauma dan keberkesanan histeroresektoskopi yang lebih besar; peratusan kehamilan yang mengakibatkan kelahiran kanak-kanak yang berdaya maju ialah 68 dan 86%, masing-masing.
Pembuangan pembedahan septum intrauterin, perekatan, dan nod mioma submukosa menghapuskan keguguran dalam 70-80% kes. Walau bagaimanapun, ia tidak berkesan pada wanita yang mengalami kecacatan rahim yang telah mengalami kelahiran normal dengan keguguran berulang berikutnya. Berkemungkinan dalam kes sedemikian faktor anatomi bukanlah punca utama, dan perlu mencari punca keguguran lain.
Telah terbukti bahawa metroplasti perut dikaitkan dengan risiko besar ketidaksuburan selepas pembedahan dan tidak meningkatkan prognosis kehamilan berikutnya. Oleh itu, adalah lebih baik untuk memberi keutamaan kepada operasi histeroskopi dan laparoskopi.
Rawatan dadah
Keberkesanan pengenalan IUD, dos tinggi ubat estrogenik, pengenalan kateter Foley ke dalam rongga rahim selepas operasi untuk mengeluarkan perekatan, septum intrauterin belum terbukti. Adalah disyorkan untuk merancang kehamilan tidak lebih awal daripada 3 bulan selepas operasi. Untuk meningkatkan pertumbuhan endometrium, terapi hormon siklik dijalankan untuk 3 kitaran haid [14]. Selama 3 bulan dalam 14 hari pertama kitaran, adalah dinasihatkan untuk mengambil ubat yang mengandungi 2 mg 17-beta-estradiol, dalam 14 hari akan datang - 2 mg 17-beta-estradiol dan 20 mg didrogesteron (10 mg dydrogesteron sebagai sebahagian daripada gabungan ubat dalam bentuk tablet 10 mg yang berasingan).
Pengurusan lanjut pesakit
Ciri-ciri perjalanan kehamilan dengan rahim bicornuate atau penggandaan rahim (apabila terdapat 2 rongga rahim):
- pada peringkat awal kehamilan, pendarahan sering berlaku dari tanduk "kosong" atau rongga rahim akibat tindak balas desidua yang jelas; taktik dalam kes ini harus konservatif dan terdiri daripada penggunaan agen antispasmodik dan hemostatik;
- ancaman penamatan kehamilan pada pelbagai peringkat;
- perkembangan kekurangan isthmic-serviks;
- terencat pertumbuhan intrauterin akibat kekurangan plasenta.
Pada peringkat awal kehamilan, dalam kes pendarahan, katil dan rehat separuh katil adalah dinasihatkan, serta pentadbiran ubat hemostatik, antispasmodik dan sedatif, dan terapi dengan gestagens (dydrogesteron dalam dos harian 20 hingga 40 mg) sehingga 16-18 minggu kehamilan.
Penyebab endokrin keguguran biasa
Menurut pelbagai penulis, punca endokrin keguguran menyumbang 8 hingga 20%. Yang paling ketara ialah kekurangan fasa luteal (LPD), hipersekresi LH, disfungsi tiroid, dan diabetes mellitus.
Penyakit tiroid yang teruk atau diabetes mellitus boleh menyebabkan keguguran berulang. Walau bagaimanapun, dalam diabetes mellitus pampasan, risiko keguguran biasa tidak berbeza daripada populasi umum.
Pada masa yang sama, insiden hipotiroidisme yang tinggi dalam populasi memerlukan pemeriksaan dengan pengukuran tahap TSH. Pada pesakit yang mengalami keguguran biasa, kekurangan fasa luteal diperhatikan dalam 20-60% kes, dan tanda-tanda ultrasound ovari polikistik - dalam 44-56%. Menurut kesusasteraan, pengaruh gangguan hormon individu terhadap pembentukan kompleks gejala keguguran kebiasaan masih menjadi kontroversi. Kajian M. Ogasawara et al. (1997) tidak mendedahkan perbezaan yang boleh dipercayai dalam kekerapan penamatan kehamilan dengan dan tanpa LPI pada pesakit dengan dua atau lebih keguguran sebelumnya dalam anamnesis, tidak termasuk penyebab autoimun, anatomi dan berjangkit.
Kekurangan fungsi korpus luteum boleh disebabkan oleh beberapa faktor yang tidak menguntungkan:
- gangguan dalam rembesan FSH dan LH dalam fasa pertama kitaran haid;
- awal atau, sebaliknya, puncak pelepasan LH terlalu lewat;
- hipoestrogenisme akibat folikulogenesis yang tidak mencukupi. Semua keadaan ini tidak tertakluk kepada pembetulan oleh terapi penggantian dengan ubat gestagen dalam tempoh selepas ovulasi. Kajian prospektif yang dijalankan oleh L. Regan et al. menunjukkan peningkatan yang ketara dalam kekerapan keguguran pada pesakit dengan hipersekresi LH pada hari ke-8 kitaran haid berbanding wanita dengan paras LH darah normal (masing-masing 65% dan 12% keguguran). Kesan merosakkan lonjakan LH yang tidak tepat pada masanya dikaitkan dengan penyambungan semula pramatang bahagian meiotik kedua dan ovulasi telur yang tidak matang, serta dengan induksi pengeluaran androgen oleh sel-sel theca bersama-sama dengan penerimaan endometrium terjejas di bawah pengaruh kekurangan gestagen. Walau bagaimanapun, pengurangan awal tahap LH praovulasi dengan agonis hormon pelepas gonadotropin tanpa langkah tambahan yang bertujuan untuk memanjangkan kehamilan berikutnya tidak memberikan pengurangan jangkaan dalam kekerapan keguguran.
Piawaian emas untuk mendiagnosis NLF ialah pemeriksaan histologi bahan yang diperoleh daripada biopsi endometrium dalam fasa kedua kitaran sepanjang 2 kitaran haid.
Diagnosis punca lain disfungsi ovulasi, seperti hiperprolaktinemia, hipotiroidisme, lebihan fungsi androgen (ovari atau adrenal), mesti disertakan dengan preskripsi rawatan yang sesuai.
Diagnostik
Sejarah dan pemeriksaan fizikal
- Sejarah. Faktor-faktor yang perlu dipertimbangkan: lewat menarche, kitaran haid tidak teratur (oligomenorrhea, amenorea, berat badan meningkat secara mendadak, penurunan berat badan, ketidaksuburan, kebiasaan keguguran awal).
- Pemeriksaan: jenis badan, ketinggian, berat badan, hirsutisme, keterukan ciri seksual sekunder, kehadiran striae, pemeriksaan kelenjar susu untuk galactorrhea.
- Ujian diagnostik berfungsi: pengukuran suhu rektum semasa 3 kitaran haid.
Kaedah penyelidikan khas
- Kajian hormon:
- dalam fasa pertama kitaran haid (7-8 hari) - penentuan kandungan FSH, LH, prolaktin, TSH, testosteron, 17-hydroxyprogesterone (17-OP), DHEAS;
- dalam fasa ke-2 kitaran haid (21-22 hari) - penentuan kandungan progesteron (penunjuk normatif tahap progesteron sangat berubah-ubah, kaedah tidak boleh digunakan tanpa mengambil kira faktor lain).
- Ultrasound:
- dalam fasa 1 kitaran haid (5-7 hari) - diagnosis patologi endometrium, ovari polikistik;
- dalam fasa ke-2 kitaran haid (20-21 hari) - pengukuran ketebalan endometrium (normal 10-11 mm, berkorelasi dengan kandungan progesteron).
- Biopsi endometrium untuk mengesahkan NLF dilakukan 2 hari sebelum jangkaan haid (pada hari ke-26 dengan kitaran 28 hari). Kaedah ini digunakan dalam kes di mana diagnosis tidak jelas. Untuk mengkaji perubahan dalam endometrium dalam tempoh yang dipanggil "tetingkap implantasi", biopsi dilakukan pada hari ke-6 selepas ovulasi.
Rawatan
Apabila mendiagnosis NLF (menurut carta suhu rektum, tempoh fasa ke-2 kurang daripada 11 hari, peningkatan suhu secara berperingkat diperhatikan, transformasi rembesan endometrium yang tidak mencukupi mengikut data biopsi endometrium, tahap progesteron yang rendah dalam serum darah), adalah perlu untuk mengenal pasti punca gangguan tersebut.
Jika NLF disertai dengan hiperprolaktinemia, MRI otak dilakukan. Kaedah alternatif ialah X-ray tengkorak (rantau sella turcica).
Peringkat pertama dalam hiperprolaktinemia adalah untuk mengecualikan adenoma pituitari, yang memerlukan rawatan pembedahan. Sekiranya tiada perubahan ketara, hiperprolaktinemia dianggap berfungsi, dan rawatan bromocriptine ditetapkan untuk menormalkan tahap prolaktin. Dos awal bromocriptine ialah 1.25 mg / hari selama 2 minggu, selepas memantau tahap prolaktin, jika penunjuk tidak normal, dos meningkat kepada 2.5 mg / hari. Dengan peningkatan ketara dalam tahap prolaktin, dos awal ialah 2.5 mg / hari. Sekiranya kehamilan berlaku, bromocriptine harus dihentikan.
Sekiranya hipotiroidisme dikesan, sifat patologi tiroid ditentukan bersama dengan ahli endokrinologi. Walau apa pun, terapi natrium levothyroxine harian ditunjukkan, dos dipilih secara individu sehingga tahap TSH dinormalisasi. Jika kehamilan berlaku, rawatan natrium levothyroxine perlu diteruskan. Persoalan tentang kesesuaian meningkatkan dos pada trimester pertama kehamilan diputuskan bersama ahli endokrinologi selepas menerima keputusan pemeriksaan hormon (tahap TSH, tiroksin bebas).
Pembetulan NLF dijalankan dalam satu daripada dua cara. Cara pertama ialah stimulasi ovulasi, cara kedua ialah terapi penggantian dengan persediaan progesteron.
Pilihan rawatan pertama ialah rangsangan ovulasi dengan clomiphene citrate. Kaedah rawatan ini adalah berdasarkan fakta bahawa kebanyakan gangguan fasa luteal ditetapkan dalam fasa folikel kitaran. Paras progesteron yang sentiasa berkurangan dalam fasa ke-2 adalah akibat daripada gangguan folikelogenesis dalam fasa pertama kitaran. Gangguan ini akan diperbetulkan dengan kejayaan yang lebih besar dengan dos rendah clomiphene citrate dalam fasa folikel awal daripada dengan menetapkan progesteron dalam fasa ke-2 kitaran.
Dalam kitaran pertama, dos clomiphene citrate ialah 50 mg/hari dari hari ke-5 hingga ke-9 kitaran haid. Keberkesanan dipantau menggunakan carta suhu rektum, pengukuran tahap progesteron dalam fasa ke-2 kitaran, atau ultrasound dinamik. Jika tiada kesan yang mencukupi dalam kitaran ke-2 rangsangan ovulasi, dos klomifen sitrat perlu ditingkatkan kepada 100 mg/hari dari hari ke-5 hingga ke-9 kitaran. Dos maksimum yang mungkin dalam kitaran ke-3 rangsangan ovulasi ialah 150 mg/hari. Peningkatan dos sedemikian hanya mungkin jika ubat itu diterima dengan baik (tiada rasa sakit yang teruk di bahagian bawah abdomen dan bahagian bawah belakang dan tiada tanda-tanda hiperstimulasi ovari lain).
Pilihan rawatan kedua: terapi penggantian dengan persediaan progesteron, yang menggalakkan transformasi rembesan penuh endometrium, yang memberikan kesan yang diperlukan pada pesakit yang mengalami keguguran biasa dengan ovulasi yang terpelihara. Di samping itu, dalam beberapa tahun kebelakangan ini telah ditubuhkan bahawa pentadbiran persediaan progesteron bukan sahaja mempunyai hormon, tetapi juga kesan imunomodulator, menindas tindak balas penolakan daripada sel imunokompeten dalam endometrium. Khususnya, kesan yang sama telah diterangkan untuk dihidrogesteron pada dos 20 mg / hari. Untuk tujuan terapi penggantian, didrogesteron digunakan pada dos 20 mg / hari secara lisan atau progesteron mikronisasi secara faraj pada dos 200 mg / hari. Rawatan dijalankan pada hari ke-2 selepas ovulasi (sehari selepas peningkatan suhu rektum) dan berterusan selama 10 hari. Sekiranya kehamilan berlaku, rawatan dengan persediaan progesteron perlu diteruskan.
Penyelidikan moden tidak mengesahkan keberkesanan gonadotropin korionik manusia dalam rawatan keguguran berulang.
Dalam hiperandrogenisme (genesis ovari atau adrenal) pada pesakit dengan keguguran biasa, rawatan ubat ditunjukkan disebabkan oleh kesan androgen pada kesempurnaan ovulasi dan keadaan endometrium. Sekiranya berlaku pelanggaran biosintesis androgen adrenal, kesan virilizing mereka pada janin wanita adalah mungkin, oleh itu terapi steroid dijalankan untuk kepentingan janin.
Hiperandrogenisme genesis ovari (ovari polikistik)
Sejarah, pemeriksaan fizikal dan keputusan peperiksaan khas
- Sejarah: menarche lewat, gangguan kitaran haid seperti oligomenorrhea (biasanya primer, kurang kerap sekunder). Kehamilan jarang berlaku, biasanya terganggu secara spontan pada trimester pertama, dengan tempoh ketidaksuburan yang lama antara kehamilan.
- Peperiksaan: hirsutisme, jerawat, tanda regangan, indeks jisim badan yang tinggi (pilihan).
- Carta suhu rektum: kitaran anovulasi bergantian dengan kitaran dengan ovulasi dan NLF.
- Pemeriksaan hormon: tahap testosteron tinggi, tahap FSH dan LH mungkin meningkat, nisbah LH/FSH lebih besar daripada 3. Ultrasound: ovari polikistik.
Rawatan
Rawatan bukan ubat
Penurunan berat badan - terapi diet, aktiviti fizikal.
Rawatan dadah
- Orlistat pada dos 120 mg dengan setiap hidangan utama. Tempoh kursus ditentukan dengan mengambil kira kesan dan toleransi.
- Pengurangan testosteron awal dengan persediaan yang mengandungi cyproterone acetate (2 mg) dan EE (35 mcg) untuk 3 kitaran haid.
- Pemberhentian kontraseptif, sokongan hormon fasa kedua kitaran (terapi gestagen) - didrogesteron pada dos 20 mg / hari dari hari ke-16 hingga ke-25 kitaran haid. Sekiranya tiada ovulasi spontan, teruskan ke peringkat seterusnya.
- Rangsangan ovulasi dengan clomiphene citrate pada dos awal 50 mg/hari dari hari ke-5 hingga ke-9 kitaran haid dengan terapi serentak dengan gestagens (dydrogesteron pada dos 20 mg/hari dari hari ke-16 hingga ke-25 kitaran) dan dexamethasone (0.5 mg).
- Sekiranya tiada kehamilan, dos clomiphene citrate dinaikkan kepada 100-150 mg / hari dengan pemberian gestagens dalam fasa kedua kitaran dan dexamethasone (0.5 mg). Telah ditetapkan bahawa, walaupun dexamethasone hanya mengurangkan tahap androgen adrenal, ovulasi dan konsepsi berlaku dengan ketara lebih kerap dengan rawatan dengan clomiphene citrate dan dexamethasone berbanding dengan penggunaan clomiphene citrate sahaja [12].
- Tiga kitaran rangsangan ovulasi dilakukan, selepas itu rehat tiga kitaran haid dengan sokongan gestagen dan keputusan mengenai rawatan pembedahan menggunakan akses laparoskopi (penyingkiran baji ovari, pengewapan laser) disyorkan.
Pengurusan lanjut pesakit
Pengurusan kehamilan harus disertakan dengan sokongan gestagen sehingga 16 minggu kehamilan (dydrogesteron pada dos 20 mg/hari atau micronized progesteron pada dos 200 mg/hari), dexamethasone hanya ditetapkan pada trimester pertama kehamilan. Pemantauan adalah wajib untuk diagnosis tepat pada masanya kekurangan isthmic-serviks dan, jika perlu, pembetulan pembedahannya.
Hiperandrogenisme adrenal (sindrom adrenogenital akil baligh dan postpubertal)
Sindrom Adrenogenital (AGS) adalah penyakit keturunan yang dikaitkan dengan gangguan dalam sintesis hormon korteks adrenal akibat kerosakan pada gen yang bertanggungjawab untuk sintesis beberapa sistem enzim. Penyakit ini diwarisi secara autosomal resesif dengan penghantaran gen mutan daripada kedua ibu bapa, yang merupakan pembawa yang sihat.
Dalam 90% kes, sindrom adrenogenital disebabkan oleh mutasi dalam gen CYP21B, yang membawa kepada gangguan dalam sintesis 21-hidroksilase.
Sejarah, pemeriksaan fizikal dan keputusan peperiksaan khas
- Sejarah: lewat menarche, kitaran haid sedikit berpanjangan, kemungkinan oligomenorrhea, pengguguran spontan pada trimester pertama, kemungkinan ketidaksuburan.
- Pemeriksaan: jerawat, hirsutisme, jenis badan android (bahu lebar, pelvis sempit), hipertrofi klitoris.
- Carta suhu rektum: kitaran anovulasi bergantian dengan kitaran dengan ovulasi dan NLF.
- Ujian hormon: tahap tinggi 17-OP, DHEAS.
- Ultrasound: ovari tidak berubah.
Tanda patognomonik di luar kehamilan ialah peningkatan kepekatan 17-OP dalam plasma darah.
Pada masa ini, ujian dengan ACTH digunakan untuk mendiagnosis bentuk hiperandrogenisme adrenal terpendam dan bukan klasik. Synacthen digunakan untuk ujian ini - polipeptida sintetik yang mempunyai sifat ACTH endogen, iaitu ia merangsang fasa awal sintesis hormon steroid daripada kolesterol dalam kelenjar adrenal.
Ujian Synacthen (analog ACTH): 1 ml (0.5 mg) synacthen disuntik secara subkutan ke dalam bahu, kandungan awal 17-OP dan kortisol pertama kali ditentukan pada sampel plasma darah 9 jam pagi. Sampel darah kawalan diambil 9 jam selepas suntikan untuk menentukan tahap 17-OP dan kortisol. Indeks penentuan (D) kemudiannya dikira menggunakan formula:
D = 0.052 × 17-OP + 0.005 × Kortisol/17-OP - 0.018 × Kortisol/17-OP
Jika pekali D kurang daripada atau sama dengan 0.069, ini menunjukkan ketiadaan hiperandrogenisme adrenal. Sekiranya pekali D lebih daripada 0.069, perlu dipertimbangkan bahawa hiperandrogenisme disebabkan oleh disfungsi kelenjar adrenal.
Rawatan dadah
Rawatan utama untuk hiperandrogenisme akibat kekurangan 21-hidroksilase ialah glukokortikoid, yang digunakan untuk menyekat rembesan androgen yang berlebihan.
Pengurusan lanjut pesakit
Disebabkan oleh kesan virilizing androgen ibu pada janin, dengan diagnosis hiperandrogenisme adrenal yang ditetapkan, rawatan dengan dexamethasone pada dos awal 0.25 mg ditetapkan sebelum kehamilan dan diteruskan pada dos yang dipilih secara individu (dari 0.5 hingga 1 mg) sepanjang kehamilan. Pada seorang wanita yang mengalami keguguran biasa yang menderita hiperandrogenisme adrenal, adalah tidak sesuai untuk membatalkan rawatan, kerana kekerapan keguguran jika tiada rawatan mencapai 14%, dengan kesinambungan - 9%.
Memandangkan fakta bahawa pesakit dengan sindrom adrenogenital boleh menghantar gen ini kepada janin, adalah perlu untuk menjalankan diagnostik pranatal: pada 17-18 minggu kehamilan, ujian darah ditetapkan untuk menentukan kandungan 17-OP pada ibu. Sekiranya tahap hormon dalam darah meningkat, kepekatannya dalam cecair amniotik ditentukan. Sekiranya kandungan 17-OP dalam cecair amniotik meningkat, sindrom adrenogenital pada janin didiagnosis. Malangnya, adalah mustahil untuk menentukan keterukan sindrom adrenogenital (bentuk teruk yang ringan atau membazir garam) dengan tahap 17-OP dalam cecair amniotik. Persoalan untuk mengekalkan kehamilan dalam keadaan ini diputuskan oleh ibu bapa.
Jika bapa kanak-kanak itu adalah pembawa gen sindrom adrenogenital dan terdapat kes kanak-kanak yang dilahirkan dengan sindrom ini dalam keluarga, maka pesakit, walaupun tanpa hiperandrogenisme adrenal, menerima dexamethasone untuk kepentingan janin (untuk mengelakkan virilisasi janin wanita) pada dos 20 mcg/kg berat badan, maksimum 1.25 mg/hari dalam dos. Pada 17-18 minggu, selepas memutuskan jantina janin dan ekspresi gen sindrom adrenogenital (berdasarkan keputusan amniosentesis), rawatan diteruskan sehingga akhir kehamilan jika janin adalah seorang gadis dengan sindrom adrenogenital. Jika janin adalah lelaki atau perempuan yang bukan pembawa gen sindrom adrenogenital, dexamethasone boleh dihentikan.
Sekiranya seorang wanita yang mengalami keguguran biasa mengalami hiperandrogenisme adrenal, maka rawatan dexamethasone dijalankan sepanjang kehamilan dan dihentikan hanya selepas bersalin. Pada hari ke-3 selepas bersalin, dos dexamethasone dikurangkan secara beransur-ansur (sebanyak 0.125 mg setiap 3 hari) sehingga pemberhentian sepenuhnya dalam tempoh selepas bersalin.
Hiperandrogenisme genesis campuran (ovari dan adrenal)
Sejarah, pemeriksaan fizikal dan keputusan peperiksaan khas
- Sejarah: menarche lewat, gangguan kitaran haid seperti oligomenorrhea (biasanya primer, kurang kerap sekunder), amenorea, kemungkinan kecederaan, gegaran otak. Kehamilan jarang berlaku, biasanya terganggu secara spontan pada trimester pertama, tempoh ketidaksuburan yang lama antara kehamilan.
- Pemeriksaan fizikal: hirsutisme, jerawat, striae, acanthosis nigricans, indeks jisim badan tinggi, hipertensi.
- Carta suhu rektum: kitaran anovulasi bergantian dengan kitaran dengan ovulasi dan NLF.
- Pemeriksaan hormon: tahap testosteron tinggi, tahap FSH dan LH mungkin dinaikkan, nisbah LH/FSH lebih daripada 3, tahap DHEAS tinggi, 17-OP, hiperprolaktinemia mungkin ada.
- Ultrasound: ovari polikistik.
- Electroencephalography: perubahan dalam aktiviti bioelektrik otak.
- Hiperinsulinemia, gangguan metabolisme lipid (kolesterol tinggi, lipoprotein berketumpatan rendah dan lipoprotein berketumpatan sangat rendah), mengurangkan toleransi glukosa atau paras glukosa darah yang tinggi.
Rawatan
Rawatan bukan ubat
Penurunan berat badan (diet rendah kalori, aktiviti fizikal).
Rawatan dadah
Peringkat pertama - dengan kehadiran rintangan insulin, disyorkan untuk menetapkan metformin pada dos harian 1000-1500 mg untuk meningkatkan sensitiviti insulin.
Peringkat kedua - dalam kes gangguan kitaran haid yang teruk dan tahap testosteron yang tinggi, disyorkan untuk menetapkan ubat dengan kesan antiandrogenik yang mengandungi cyproterone acetate (2 mg) dan etinil estradiol (35 mcg) selama 3 bulan.
Peringkat ketiga ialah rangsangan ovulasi diikuti dengan sokongan gestagen (skim diterangkan di atas) dan mengambil dexamethasone pada dos harian 0.25-0.5 mg.
Dalam kes hiperprolaktinemia dan hipotiroidisme, pembetulan ubat yang sesuai harus dilakukan dalam kitaran rangsangan ovulasi. Sekiranya kehamilan berlaku, bromocriptine harus dihentikan dan levothyroxine harus diteruskan.
Sekiranya rangsangan ovulasi tidak berkesan, persoalan untuk menetapkan induk ovulasi langsung, nasihat rawatan pembedahan ovari polikistik atau persenyawaan in vitro harus diputuskan.
Pengurusan lanjut pesakit
Pada pesakit dengan sindrom metabolik, kehamilan sering menjadi rumit oleh hipertensi arteri, nefropati, hiperkoagulasi, yang berkaitan dengannya adalah perlu untuk memantau tekanan darah, hemostasiogram dari peringkat awal kehamilan dan membetulkan gangguan yang timbul (jika perlu) dengan ubat antihipertensi, agen antiplatelet dan antikoagulan. Ubat gestagenik ditetapkan sehingga 16 minggu kehamilan - didrogesteron pada dos 20 mg / hari atau progesteron mikronisasi pada dos 200 mg / hari dalam 2 dos.
Semua wanita dengan hiperandrogenisme mewakili kumpulan risiko untuk perkembangan kekurangan isthmic-serviks. Pemantauan keadaan serviks perlu dijalankan dari minggu ke-16 kehamilan, jika perlu - pembetulan pembedahan ketidakcukupan isthmic-serviks.
Penyebab imunologi keguguran biasa
Pada masa ini diketahui bahawa kira-kira 80% daripada semua kes kehilangan kehamilan berulang yang tidak dapat dijelaskan sebelum ini (selepas tidak termasuk punca genetik, anatomi, hormon) dikaitkan dengan gangguan imun. Gangguan autoimun dan alloimun dibezakan, yang membawa kepada keguguran biasa.
Dalam proses autoimun, tisu sistem imun sendiri menjadi objek pencerobohan, iaitu tindak balas imun diarahkan terhadap antigennya sendiri. Dalam keadaan ini, janin menderita kedua akibat kerosakan pada tisu ibu.
Dalam gangguan alloimun, tindak balas imun wanita ditujukan terhadap antigen embrio/janin yang diterima daripada bapa dan yang berpotensi asing kepada badan ibu.
Gangguan autoimun yang paling kerap ditemui pada pesakit dengan keguguran biasa termasuk kehadiran antiphospholipid, antitiroid, dan autoantibodi antinuklear dalam serum. Oleh itu, telah ditetapkan bahawa 31% wanita dengan kebiasaan keguguran di luar kehamilan mempunyai autoantibodi kepada tiroglobulin dan peroksidase tiroid (autoantibodi microsomal tiroid [tiroid peroksidase]); dalam kes ini, risiko keguguran spontan pada trimester pertama kehamilan meningkat kepada 20%. Dalam keguguran biasa, kehadiran antibodi antinuklear dan antitiroid menunjukkan keperluan untuk pemeriksaan lanjut untuk mengenal pasti proses autoimun dan mengesahkan diagnosis.
Sindrom antiphospholipid (APS) kekal sebagai keadaan autoimun yang diiktiraf umum yang membawa kepada kematian embrio/janin.
Gangguan alloimun
Pada masa ini, proses alloimun yang membawa kepada penolakan janin termasuk kehadiran peningkatan (lebih daripada 3) bilangan antigen biasa sistem kompleks histokompatibiliti utama dalam pasangan (sering diperhatikan dalam perkahwinan seangkatan); tahap rendah faktor penyekat dalam serum ibu; peningkatan tahap sel pembunuh semulajadi (sel NK CD56, CD16) dalam endometrium dan darah periferi ibu di luar dan semasa kehamilan; tahap tinggi kepekatan beberapa sitokin dalam endometrium dan serum darah, khususnya, γ-interferon, faktor nekrosis tumor a, interleukin-1 dan 2.
Pada masa ini, faktor alloimun yang membawa kepada kehilangan kehamilan awal dan cara untuk membetulkan keadaan di atas sedang dalam kajian. Tiada konsensus mengenai kaedah terapi. Menurut beberapa penyelidik, imunisasi aktif dengan limfosit penderma tidak menghasilkan kesan yang ketara, manakala penulis lain menerangkan kesan positif yang ketara dengan imunisasi dan rawatan sedemikian dengan imunoglobulin.
Pada masa ini, salah satu agen imunomodulator pada awal kehamilan adalah progesteron. Khususnya, kajian telah membuktikan peranan didrogesteron dalam dos harian sebanyak 20 mg pada wanita yang mengalami keguguran biasa pada trimester pertama kehamilan dengan peningkatan tahap sel CD56 dalam endometrium.
 [ 11 ], [ 12 ], [ 13 ], [ 14 ], [ 15 ], [ 16 ]
[ 11 ], [ 12 ], [ 13 ], [ 14 ], [ 15 ], [ 16 ]
Trombofilia yang ditentukan secara genetik
Bentuk trombofilia yang ditentukan secara genetik berikut dianggap sebagai keadaan trombofilik semasa kehamilan yang membawa kepada keguguran biasa.
- Kekurangan antitrombin III.
- Mutasi faktor V (mutasi Leiden).
- Kekurangan protein C.
- Kekurangan protein S.
- Mutasi gen prothrombin G20210A.
- Hiperhomocysteinemia.
Pemeriksaan untuk mengenal pasti punca trombofilia yang jarang berlaku adalah perlu dalam kes di mana terdapat:
- sejarah keluarga - tromboembolisme sebelum umur 40 tahun dalam saudara-mara;
- episod boleh dipercayai trombosis vena dan/atau arteri sebelum umur 40 tahun;
- trombosis berulang pada pesakit dan saudara terdekat;
- komplikasi thromboembolic semasa mengandung dan selepas bersalin apabila menggunakan kontraseptif hormon;
- kehilangan kehamilan berulang, kelahiran mati, terencat pertumbuhan dalam rahim, gangguan plasenta;
- preeklampsia awal, sindrom HELLP.
Penyebab berjangkit keguguran biasa
Peranan faktor berjangkit sebagai punca kebiasaan keguguran kini diperdebatkan secara meluas. Adalah diketahui bahawa jangkitan primer pada peringkat awal kehamilan boleh menyebabkan kerosakan pada embrio yang tidak serasi dengan kehidupan, yang membawa kepada keguguran spontan sporadis. Walau bagaimanapun, kebarangkalian pengaktifan semula jangkitan pada masa yang sama dengan hasil kehilangan kehamilan berulang adalah diabaikan. Di samping itu, mikroorganisma yang mencetuskan keguguran biasa tidak dijumpai pada masa ini. Kajian dalam beberapa tahun kebelakangan ini telah menunjukkan bahawa kebanyakan wanita dengan kebiasaan keguguran dan endometritis kronik mempunyai prevalens 2-3 atau lebih jenis mikroorganisma anaerobik obligat dan virus dalam endometrium.
Menurut VM Sidelnikova et al., Pada wanita yang mengalami keguguran biasa, diagnosis endometritis kronik di luar kehamilan telah disahkan secara histologi dalam 73.1% kes dan dalam 86.7%, kegigihan mikroorganisma oportunistik dalam endometrium diperhatikan, yang pastinya boleh menjadi punca pengaktifan proses imunopatologi. Jangkitan virus berterusan bercampur (virus herpes simplex, Coxsackie A, Coxsackie B, enterovirus 68-71, cytomegalovirus) didapati pada pesakit dengan kebiasaan keguguran dengan ketara lebih kerap berbanding wanita yang mempunyai sejarah obstetrik biasa. K. Kohut et al. (1997) menunjukkan bahawa peratusan perubahan keradangan dalam endometrium dan tisu desidua pada pesakit dengan keguguran berulang primer adalah jauh lebih tinggi daripada wanita selepas keguguran dengan sejarah sekurang-kurangnya satu kelahiran cukup bulan.
Penjajahan bakteria dan virus pada endometrium biasanya disebabkan oleh ketidakupayaan sistem imun dan daya perlindungan bukan spesifik badan (sistem pelengkap, fagositosis) untuk menghapuskan sepenuhnya agen berjangkit, dan pada masa yang sama, penyebarannya dihadkan oleh pengaktifan T-limfosit (pembantu T, pembunuh semulajadi) dan makrofaj. Dalam semua kes di atas, kegigihan mikroorganisma berlaku, dicirikan oleh tarikan fagosit mononuklear, pembunuh semulajadi, T-helpers, mensintesis pelbagai sitokin, ke tapak keradangan kronik. Nampaknya, keadaan endometrium sedemikian menghalang penciptaan imunosupresi tempatan dalam tempoh praimplantasi, yang diperlukan untuk membentuk halangan pelindung dan mencegah penolakan janin separuh asing.
Dalam hal ini, sebelum hamil, wanita yang mengalami keguguran biasa harus didiagnosis dengan endometritis kronik. Untuk menubuhkan atau mengecualikan diagnosis ini, biopsi endometrium dilakukan pada hari ke-7-8 kitaran haid dengan pemeriksaan histologi, PCR dan pemeriksaan bakteriologi bahan dari rongga rahim. Apabila mengesahkan diagnosis, endometritis kronik dirawat mengikut piawaian untuk rawatan penyakit radang organ pelvis.

