Pakar perubatan artikel itu
Penerbitan baru
Endoftalmitis selepas pembedahan akut
Ulasan terakhir: 04.07.2025

Semua kandungan iLive disemak secara perubatan atau fakta diperiksa untuk memastikan ketepatan faktual sebanyak mungkin.
Kami mempunyai garis panduan sumber yang ketat dan hanya memautkan ke tapak media yang bereputasi, institusi penyelidikan akademik dan, apabila mungkin, dikaji semula kajian secara medis. Perhatikan bahawa nombor dalam kurungan ([1], [2], dan lain-lain) boleh diklik pautan ke kajian ini.
Jika anda merasakan bahawa mana-mana kandungan kami tidak tepat, ketinggalan zaman, atau tidak dipersoalkan, sila pilih dan tekan Ctrl + Enter.
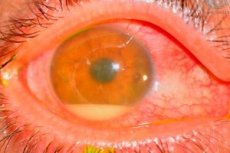
Punca endophthalmitis selepas operasi
Ejen penyebab paling kerap ialah mikroorganisma staphylococci coagulase-negatif (cth, Staph. epidemidis), gram-positif (cth, Staph. aureus) dan gram-negatif (cth, Pseudomonas sp., Proteus sp.).
Sumber jangkitan sukar dikenal pasti. Penyebab yang paling biasa dianggap sebagai flora bakteria kelopak mata, konjunktiva dan saluran lakrimal pesakit sendiri. Sumber jangkitan lain yang berpotensi termasuk penyelesaian tercemar, instrumen, persekitaran, termasuk kakitangan bilik operasi.
Gejala endophthalmitis selepas operasi
Keterukan endophthalmitis bergantung pada virulensi patogen.
- Amat teruk dicirikan oleh kesakitan, kecacatan penglihatan yang ketara, edema kelopak mata, kemosis, suntikan konjunktiva, rembesan hyoid, penyusupan kornea, dan hipopion besar.
- Keterukan sederhana dicirikan oleh kehilangan eksudat fibrinous ke dalam ruang anterior, hipopion yang lebih rendah, vitreitis, ketiadaan refleks fundus dan kemustahilan ophthalmoscopy walaupun dalam cahaya tidak langsung.
- Bentuk ringan mungkin disertai dengan hanya sakit kecil, ketiadaan atau sedikit hipopion dan pemeliharaan beberapa refleks fundus dengan kemungkinan ophthalmoscopy separa dengan oftalmoskop tidak langsung.
Menentukan selang masa dari pembedahan hingga perkembangan gejala endophthalmitis mungkin membantu dalam mencadangkan agen penyebab. Contohnya, Staph. aureus dan bakteria gram-positif biasanya hadir 2-4 hari selepas pembedahan dengan endophthalmitis yang teruk. Staph. epidermidis dan coagulase-negative cocci biasanya muncul 5-7 hari selepas pembedahan dengan gejala yang kurang teruk.
Diagnostik endophthalmitis selepas operasi
- Pengesanan patogen dalam aqueous humor atau badan vitreous mengesahkan diagnosis. Walau bagaimanapun, tindak balas negatif tidak mengecualikan kehadiran jangkitan. Persampelan di bilik bedah terdiri daripada yang berikut:
- sampel 0.1 ml aqueous humor diambil dengan aspirasi dengan jarum pada picagari tuberculin dari hirisan kedua yang sedia ada;
- Sampel vitreus sebaiknya diambil dengan vitrektor mini melalui pars plana 3.5 mm dari limbus. Jika mini-vitrector tidak tersedia, alternatif ialah sklerotomi separa 3.5 mm dari limbus dengan aspirasi cecair vitreous dari rongga pertengahan vitreous menggunakan jarum pada picagari tuberculin. Vitreous dalam isipadu 0.1-0.3 ml ditambah kepada agar darah, tioglucolate cecair dan agar Sabourand. Jika media siap sedia tidak tersedia, alternatif yang baik adalah meletakkan sampel dalam plat sampel darah siap sedia khas. Beberapa titisan juga diletakkan pada kaca dengan pewarnaan Gram atau Giemsa.
- Vitrectomy hanya ditunjukkan dalam kes proses berjangkit akut dan penurunan penglihatan kepada persepsi cahaya. Dengan ketajaman penglihatan yang lebih tinggi (daripada pergerakan tangan dan ke atas), vitrectomy tidak diperlukan.
- Antibiotik pilihan ialah amikacin dan ceftazidine, yang sensitif kepada kebanyakan bakteria gram-positif dan gram-negatif, dan vancomycin, yang sensitif kepada coagulase-negative dan coagulase-positive cocci. Amikacin adalah sinergistik dengan vankomisin, tetapi berpotensi lebih retinotoksik daripada ceftazidine dan tidak bersinergi dengan vankomisin.
- Pentadbiran antibiotik intravitreal bermula serta-merta selepas jenis patogen telah dikenal pasti dan ketumpatan bola mata telah berkurangan. Amikacin (0.4 mg dalam 0.1 ml) atau ceftazidine (2.0 mg dalam 0.1 ml) dan vankomisin (1 mg dalam 1.0 ml) perlahan-lahan disuntik ke dalam rongga midvitreal menggunakan jarum. Serong jarum harus diarahkan ke hadapan untuk memastikan sentuhan minimum ubat dengan makula. Selepas suntikan pertama, picagari hendaklah dicabut dan jarum dibiarkan di dalam rongga untuk mentadbir suntikan kedua. Sekiranya kemungkinan pembentukan mendakan adalah tinggi, dua jarum berbeza dengan antibiotik berbeza harus digunakan. Selepas jarum ditarik balik, suntikan parabulbar antibiotik diberikan;
- suntikan parabulbar vancomycin 25 mg dan ceftazidine 100 mg atau gentamicin 20 mg dan cefuroxime 125 mg membolehkan kepekatan terapeutik dicapai. Mereka ditetapkan setiap hari selama 5-7 hari, bergantung kepada keadaan;
- terapi tempatan digunakan dengan berhati-hati, kecuali dalam kes yang disertai dengan keratitis berjangkit;
- Terapi sistemik dipersoalkan. Kumpulan Kajian Vitrectomy Endophthalmitis menunjukkan bahawa pentadbiran am ceftazidine dan amikacin adalah tidak berkesan. Antibiotik ini, yang larut dalam air, mempunyai aktiviti yang lemah terhadap bakteria gram positif dan kebolehtelapan yang rendah untuk organ penglihatan. Mungkin antibiotik lain, seperti kuinolon larut lipid (cth, ciprofloxacin, ofloxacin) dan imepenem, yang mempunyai kebolehtelapan yang lebih baik dan spektrum antimikrob yang luas, adalah lebih berkesan. Jawapan kepada soalan ini masih perlu diperolehi dalam perjalanan kajian akan datang.
- Terapi steroid diberikan selepas antibiotik untuk mengurangkan keradangan. Steroid kurang berbahaya hanya jika bakteria sensitif terhadap antibiotik.
- parabulbar betamethasone 4 mg atau dexamethasone 4 mg (1 ml) setiap hari selama 5-7 hari bergantung kepada keadaan;
- prednisolone secara lisan 20 mg 4 kali sehari selama 10-14 hari dalam kes yang teruk;
- dexamethasone tempatan 0.1%, pada mulanya setiap 30 minit, kemudian kurang kerap.
- Terapi lanjut dan tahapnya ditentukan bergantung pada budaya bakteria terpencil dan gambaran klinikal.
- Tanda-tanda penambahbaikan termasuk kelemahan tindak balas selular dan penurunan dalam hipopion dan eksudat fibrin dalam ruang anterior. Dalam keadaan ini, rawatan tidak berubah tanpa mengira keputusan ujian.
- Jika kultur bakteria yang tahan diasingkan dan gambaran klinikal bertambah buruk, terapi antibiotik perlu diubah.
- Keputusan rawatan adalah lemah walaupun terapi yang kuat dan betul (dalam 55% kes ketajaman penglihatan yang dicapai adalah 6/60 atau lebih rendah).
Dalam sesetengah kes, penurunan penglihatan mungkin dikaitkan dengan retinotoksik antibiotik, terutamanya aminoglikosida. FAG menunjukkan hipofluoresensi akibat iskemia.
Apa yang perlu diperiksa?
Diagnosis pembezaan
- Bahan kanta sisa dalam ruang anterior atau badan vitreous boleh menyebabkan uveitis anterior akut.
- Tindak balas toksik mungkin berlaku kepada cecair pengairan atau bahan asing yang digunakan semasa pembedahan. Kurang biasa, filem fibrinous yang jelas terbentuk pada permukaan anterior kanta intraokular. Dalam kes ini, dos steroid yang tinggi (secara tempatan atau parabulbar) dalam kombinasi dengan sikloplastik adalah berkesan, tetapi sinekia dengan kanta intraokular mungkin berkembang.
- Pembedahan kompleks atau berpanjangan membawa kepada edema kornea dan uveitis, yang dikesan serta-merta dalam tempoh selepas operasi.
Siapa yang hendak dihubungi?
Pencegahan
Pencegahan optimum masih belum ditentukan. Walau bagaimanapun, langkah-langkah berikut mungkin membantu.
- Rawatan praoperasi bagi jangkitan sedia ada seperti blepharitis staphylococcal, konjunktivitis, dacryocystitis, dan pada individu yang mempunyai prostesis, sanitasi rongga kontralateral.
- Pemberian povidone-iodin sebelum pembedahan:
- Larutan betadine 10% yang tersedia secara komersial digunakan untuk penyediaan kulit dicairkan dengan garam untuk mendapatkan kepekatan 5%;
- Dua titis larutan yang dicairkan disuntik ke dalam kantung konjunktiva beberapa minit sebelum operasi, dan manipulasi lembut membantu mengedarkan larutan ke atas permukaan mata. Penyelesaian ini boleh digunakan untuk merawat kelopak mata sebelum menggunakan spekulum kelopak mata;
- Sebelum pembedahan, bola mata disiram dengan larutan garam.
- Penempatan spekulum kelopak mata dengan berhati-hati, yang melibatkan pengasingan bulu mata dan pinggir kelopak mata.
- Pentadbiran profilaksis antibiotik
- Pentadbiran antibiotik selepas pembedahan ke dalam ruang sub-Tenon digunakan secara meluas, tetapi bukti keberkesanan kaedah tidak mencukupi;
- Pengairan intraoperatif ruang anterior dengan penambahan antibiotik (vancomycin) kepada larutan infusi mungkin merupakan langkah yang berkesan, tetapi pada masa yang sama menyumbang kepada kemunculan strain bakteria yang tahan.


 [
[