Pakar perubatan artikel itu
Penerbitan baru
Jenis pleuropneumonia
Ulasan terakhir: 04.07.2025

Semua kandungan iLive disemak secara perubatan atau fakta diperiksa untuk memastikan ketepatan faktual sebanyak mungkin.
Kami mempunyai garis panduan sumber yang ketat dan hanya memautkan ke tapak media yang bereputasi, institusi penyelidikan akademik dan, apabila mungkin, dikaji semula kajian secara medis. Perhatikan bahawa nombor dalam kurungan ([1], [2], dan lain-lain) boleh diklik pautan ke kajian ini.
Jika anda merasakan bahawa mana-mana kandungan kami tidak tepat, ketinggalan zaman, atau tidak dipersoalkan, sila pilih dan tekan Ctrl + Enter.
Pneumonia dikelaskan mengikut tahap kerosakan paru-paru. Sekiranya proses keradangan hanya menjejaskan lobus, tanpa merebak ke saluran dan alveoli, maka kita bercakap tentang pleuropneumonia, atau pneumonia lobar - penyakit berjangkit yang boleh disebabkan oleh virus, mikrob atau kulat. Sebaliknya, terdapat pelbagai jenis pleuropneumonia, yang hanya boleh dikenal pasti oleh pakar perubatan.
Hari ini, terdapat beberapa pleuropneumonia yang berbeza dalam ciri-ciri tertentu. Klasifikasi sedemikian adalah perlu, pertama sekali, untuk pilihan rawatan yang optimum untuk penyakit ini.
Borang
Pembahagian pelbagai jenis pleuropneumonia adalah berdasarkan tanda klinikal, etiologi dan lain-lain. Sebagai contoh, aspirasi, selepas trauma, pleuropneumonia selepas operasi, serta virus, bakteria, kulat, dan lain-lain dibezakan. Mari kita pertimbangkan jenis asas pleuropneumonia, ciri dan ciri utamanya.
Pleuropneumonia berjangkit
Banyak jenis pleuropneumonia berbeza bergantung kepada agen berjangkit. Pengenalpastian jangkitan adalah wajib, kerana rejimen rawatan dan kaedah serta ubat yang digunakan bergantung padanya. Pleuropneumonia berjangkit dikelaskan seperti berikut:
- Pleuropneumonia virus disebabkan oleh virus dan boleh menjadi komplikasi rawatan yang tidak betul atau bukan rawatan influenza atau jangkitan virus pernafasan akut. Kurang kerap, ia adalah jangkitan utama. Secara diagnostik sukar untuk mengenal pasti virus dalam pleuropneumonia, jadi agen antivirus dengan spektrum aktiviti yang luas paling kerap ditetapkan untuk rawatan, serta pelbagai ubat simptomatik.
- Mycoplasma pneumonia berlaku selepas sejenis mikroorganisma khas yang dipanggil mycoplasma menembusi tisu paru-paru. Penyakit ini paling kerap direkodkan pada zaman kanak-kanak dan remaja. Ia boleh diteruskan secara terpendam, tanpa gejala tertentu, tetapi bertindak balas dengan baik kepada rawatan dengan ubat antibakteria.
- Pneumonia kulat dan pleuropneumonia boleh disebabkan oleh pelbagai jenis jangkitan, termasuk patogen kulat. Pleuropneumonia kulat didiagnosis hanya selepas diagnosis penuh, kerana gejala klinikal jenis penyakit ini biasanya sedikit, tanda-tandanya kabur dan tidak jelas, dan selalunya tidak sesuai dengan manifestasi klasik kerosakan mikrob. Penyakit ini boleh disebabkan oleh kulat acuan, Candida, kulat dimorfik endemik, pneumocysts. Selalunya, "penyebabnya" adalah Candida albicans, serta aspergilli atau pneumocysts - iaitu jangkitan yang tertumpu pada tisu paru-paru. Patogen boleh memasuki sistem pernafasan dari kedua-dua fokus luaran dan fokus mikotik lain yang terdapat dalam tubuh manusia. Sebagai contoh, Candida adalah komponen kekal pada kulit dan mikrobiocenosis mukus, tetapi dalam keadaan tertentu ia boleh diaktifkan dan menjadi patogen: akibatnya, pneumomycosis berkembang. Rawatan untuk jangkitan kulat dalam paru-paru adalah jangka panjang, menggunakan kursus antikulat yang kuat.
- Actinobacillosis pleuropneumonia disebabkan oleh Actinobacillus, batang pleomorfik pembentuk kapsul gram-negatif. Penyakit ini hanya menyerang ruminan: lembu, babi, dan, kurang kerap, biri-biri. Haiwan dan manusia lain kebal terhadap jangkitan dan tidak jatuh sakit. Sebelum ini, sebelum tahun 1983, penyakit itu dipanggil "hemophilus pleuropneumonia": pada masa ini, istilah ini dianggap usang, kerana patogen, yang sebelum ini diklasifikasikan sebagai kepunyaan genus Haemophilus, kini telah dipindahkan ke genus Actinobacillus.
Satu lagi istilah yang kebanyakannya veterinar ialah "pleuropneumonia berjangkit." Ini merujuk kepada bentuk radang paru-paru yang sangat menular yang mudah disebarkan dari satu haiwan ke haiwan lain, menyebabkan penyakit yang meluas. Ejen penyebab biasanya Mycoplasma mucoides. Haiwan yang telah pulih daripada pleuropneumonia berjangkit menjadi kebal terhadap jangkitan.
Pleuropneumonia bernanah
Apabila bercakap tentang abses pleuropneumonia, kami maksudkan kehadiran fokus pemusnahan purulen-nekrotik berjangkit paru-paru. Ini adalah pelbagai kawasan purulen-nekrotik pereputan tisu, dan tiada sempadan yang jelas dengan tisu paru-paru yang sihat. Oleh kerana kehadiran proses merosakkan ciri, ramai pakar memanggil penyakit ini sebagai istilah "pleuropneumonia yang merosakkan".
Di dalam paru-paru, zon peleburan tisu jenis konfluen terbentuk. Ejen penyebab utama patologi dianggap sebagai Staphylococcus aureus, tetapi terdapat juga kerosakan oleh Klebsiella dan enterobacteria lain, serta streptokokus hemolitik, pneumococcus dan mikrob anaerobik.
Penyebab paling biasa perkembangan pleuropneumonia abses dianggap sebagai aspirasi rembesan oropharyngeal dan kehadiran fokus jangkitan purulen di dalam badan bersebelahan dengan saluran limfa dan darah.
Gejala-gejala penyakit adalah serupa dengan radang paru-paru total.
Pleuropneumonia yang diperoleh komuniti
Pleuropneumonia yang diperoleh komuniti adalah salah satu jenis proses pulmonari radang di mana agen berjangkit memasuki sistem pernafasan di luar hospital atau institusi perubatan dan pencegahan lain. Bentuk pleuropneumonia ini boleh menjadi bakteria atau virus, dan laluan penghantaran adalah melalui udara.
Dalam kebanyakan pesakit, tindak balas keradangan dicetuskan selepas jangkitan virus pernafasan akut atau jangkitan influenza, tracheitis atau bronkitis yang tidak dirawat.
Patogen memasuki paru-paru melalui laluan menurun - dari saluran pernafasan atas. Jika pertahanan imun menjadi lemah, ia menjadi sukar bagi badan untuk mengatasi fokus keradangan baru. Akibatnya, jangkitan itu menetap di tisu paru-paru, dan pleuropneumonia akut berkembang.
Selalunya, pesakit dengan pleuropneumonia yang diperoleh masyarakat sudah mempunyai pelbagai proses pernafasan kronik, seperti bronkitis kronik. Penyakit ini menjadi aktif apabila keadaan tertentu dicipta, apabila sistem imun menjadi lemah. Jika rawatan ditangguhkan atau diabaikan, pleuropneumonia mungkin berkembang.
Pneumonia hipostatik
Bentuk khas penyakit ini adalah pleuropneumonia hipostatik, yang kebanyakannya sekunder. Selalunya, penyakit ini berkembang akibat genangan peredaran darah yang berpanjangan dalam sistem peredaran darah kecil, yang sepatutnya memberikan trophisme tisu paru-paru. Aliran darah terjejas membawa kepada pengumpulan produk mabuk di dalam paru-paru. Sputum likat terbentuk, yang mana mikroorganisma secara aktif membiak - biasanya streptokokus dan staphylococci, yang menyebabkan proses keradangan baru.
Pleuropneumonia hipostatik atau kongestif biasanya muncul pada pesakit yang telah berbaring untuk masa yang lama dan tidak dapat bergerak dan menjalani kehidupan normal akibat kecederaan atau patologi somatik. Oleh itu, penyakit utama boleh menjadi serangan jantung, strok, diabetes, oncopathologies, dll. Kedudukan mendatar yang berpanjangan memburukkan aliran darah dan menyebabkan kesesakan tisu.
Jenis pleuropneumonia bergantung kepada tahap lesi
Paru-paru kanan dibahagikan kepada tiga lobus, kiri - menjadi dua lobus. Sebaliknya, setiap lobus dibahagikan kepada segmen - zon parenchymatous yang diventilasi oleh bronkus segmental dan cabang tertentu arteri pulmonari.
Apabila tindak balas keradangan terletak di satu lobus pulmonari, ia dipanggil pleuropneumonia lobar, dan di kedua-dua lobus, ia dipanggil pleuropneumonia bilobar. Pleuropneumonia lobar unilateral dan dua hala juga dibezakan. Gambar klinikal dan langkah rawatan adalah serupa dengan jenis penyakit lain.
Di samping itu, pakar telah mengenal pasti jenis patologi lobar berikut:
- pleuropneumonia segmental - dicirikan oleh kerosakan pada satu segmen lobus pulmonari;
- pleuropneumonia polysegmental - menunjukkan kerosakan pada beberapa segmen lobar sekaligus;
- Pleuropneumonia lobus atas boleh sama ada sebelah kanan atau kiri dan menunjukkan kerosakan pada lobus atas paru-paru;
- pleuropneumonia lobus bawah juga boleh menjadi kanan atau kiri, bergantung pada penyetempatan proses patologi;
- pleuropneumonia lobus tengah adalah proses keradangan di lobus tengah paru-paru kanan (di paru-paru kiri lobus tengah tidak hadir);
- jumlah – berlaku dengan kerosakan pada keseluruhan medan paru-paru (semua lobus kedua-dua paru-paru kanan dan kiri);
- pleuropneumonia subtotal - untuk bentuk ini, kerosakan pada kedua-dua lobus satu paru-paru adalah tipikal;
- pleuropneumonia focal menunjukkan penyetempatan yang jelas dari fokus keradangan, tanpa merebak ke tisu berdekatan;
- pleuropneumonia subpleural adalah proses keradangan yang dilokalkan di kawasan subpleural paru-paru;
- pleuropneumonia basal - dicirikan oleh tindak balas keradangan di bahagian bawah paru-paru.
Klasifikasi ini berdasarkan tahap tindak balas keradangan. Keterukan simptom bergantung pada tahap lesi: lebih luas keradangan, lebih mendalam dan lebih jelas gambaran klinikal. [ 1 ]
Pleuropneumonia konfluen
Dalam bentuk konfluen pleuropneumonia, gangguan yang menyakitkan menjejaskan beberapa kawasan paru-paru sekaligus, atau bahkan lobus pulmonari. Terdapat lag yang ketara dalam proses pernafasan pada bahagian yang terjejas, dan gejala kegagalan pernafasan (sesak nafas, sianosis) meningkat.
Pleuropneumonia konfluen dicirikan oleh perubahan infiltratif, dengan latar belakang yang terdapat zon penyusupan padat dan (atau) rongga yang merosakkan. Istilah "confluent" bermaksud gabungan pelbagai atau tunggal fokus patologi kecil ke dalam formasi yang lebih besar. Memandangkan ciri perkembangan pleuropneumonia ini, ia dianggap oleh pakar sebagai bentuk yang agak unik dari proses keradangan paru-paru.
Komplikasi dan akibatnya
Sekiranya langkah-langkah rawatan ditetapkan tepat pada masanya, dan rawatan itu sendiri adalah cekap, maka perjalanan pleuropneumonia biasanya kehilangan kitaran tipikalnya dan terganggu pada peringkat awal perkembangan.
Sekiranya proses penyerapan eksudat terganggu, komplikasi pleuropneumonia berkembang. Dalam sesetengah kes, tisu penghubung tumbuh dalam fokus patologi: carnifikasi berlaku dengan sirosis pulmonari berikutnya. Dalam sesetengah pesakit, proses purulen dengan pemusnahan (pencairan) tisu diperhatikan, dan pleuropneumonia berkembang menjadi abses atau gangren paru-paru.
Dalam pleuropneumonia, terdapat manifestasi bentuk kering pleurisy dengan lapisan fibrinous dan pembentukan adhesi. Penyebaran jangkitan limfogenik membawa kepada perkembangan mediastinitis purulen dan perikarditis. Jika penyebaran mikrob berlaku melalui sistem peredaran darah, maka
Fokus purulen metastatik di otak dan organ dan tisu lain: perkembangan meningitis purulen, peritonitis, endokarditis polipus-ulseratif atau ulseratif akut, arthritis purulen bermula.
Pesakit sering bimbang tentang mengapa suhu tidak turun semasa mengambil antibiotik untuk pleuropneumonia: bolehkah ini menunjukkan perkembangan komplikasi? Dengan pleuropneumonia, bacaan suhu biasanya turun naik dalam 37-38°C. Dengan terapi antibiotik, suhu tinggi boleh bertahan selama 2-3 hari, dan dengan proses patologi dua hala - sehingga 10-14 hari (sementara tidak melebihi 38°C). Jika bacaan melebihi had 39-40°C, ini menunjukkan peningkatan dalam tindak balas keradangan dan kehilangan keupayaan tubuh untuk melawan patogen. Dalam keadaan sedemikian, doktor harus segera menyemak rawatan dan, mungkin, menukar antibiotik. [ 2 ]
Diagnostik pleuropneumonia
Pemeriksaan pesakit dengan pleuropneumonia yang disyaki dijalankan mengikut pelan individu yang disediakan oleh doktor. Lazimnya, pelan ini termasuk:
Darah am, air kencing, ujian kahak, biokimia darah (penentuan jumlah protein, elektroforesis protein, penentuan kandungan bilirubin dan fibrinogen);
Kultur sputum dengan penentuan kepekaan flora bakteria terhadap terapi antibiotik;
ECG.
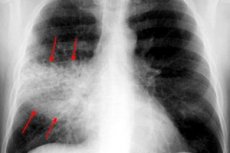
X-ray dada hampir selalu kaedah diagnostik asas untuk semua jenis pleuropneumonia. Peperiksaan dilakukan dalam dua unjuran:
- semasa peringkat air pasang, intensifikasi dan pengayaan corak pulmonari diperhatikan, yang dijelaskan oleh hiperemia tisu;
- tahap ketelusan adalah normal atau sedikit berkurangan;
- terdapat bayang-bayang seragam, dan akar pulmonari sedikit berkembang pada bahagian yang terjejas;
- jika tindak balas patologi disetempat di sektor lobus bawah, maka lawatan berkurangan kubah diafragma yang sepadan diperhatikan;
- Semasa peringkat hepatisasi, penurunan ketara dalam ketelusan tisu paru-paru dikesan (mengikut kawasan yang terjejas);
- kawasan paru-paru yang terjejas adalah saiz normal atau sedikit membesar;
- keamatan bayang-bayang meningkat sedikit ke arah pinggir;
- di zon tengah kegelapan, kawasan pencerahan ditemui;
- akar pulmonari pada bahagian yang terjejas melebar dan mempunyai bayangan seragam;
- pemadatan pleura bersebelahan diperhatikan;
- semasa peringkat resolusi terdapat penurunan dalam keamatan bayang-bayang zon yang diubah secara patologi;
- bayang-bayang yang berserpihan berkurangan, akar pulmonari mengembang.
Sekiranya terdapat syak wasangka pleuropneumonia, adalah lebih baik untuk menjalankan pemeriksaan X-ray penuh, daripada fluorografi standard, yang dianggap sebagai kaedah pencegahan dan bukan kaedah terapeutik dan diagnostik. Pneumonia tidak selalu dikesan dengan betul pada fluorografi, kerana ini bergantung kepada kedua-dua keterukan proses patologi dan keadaan dan ketumpatan tisu yang melaluinya sinar-X menembusi. Dengan bantuan fluorografi, adalah mungkin untuk mencegah perkembangan radang paru-paru kronik terlebih dahulu, melindungi daripada kursus atipikal proses keradangan, bagaimanapun, prosedur ini tidak membenarkan anda mencatat penyetempatan keradangan dan menilai tahap kerumitan proses.
Pesakit dengan sebarang jenis pleuropneumonia disyorkan untuk memeriksa fungsi pernafasan luaran mereka, dan jika ditunjukkan, tusukan pleura dilakukan.
CT multispiral ditunjukkan dalam kes berikut:
- jika terdapat tanda-tanda klinikal pleuropneumonia yang jelas, tetapi tiada keabnormalan tipikal pada imej X-ray;
- jika semasa diagnosis gangguan atipikal pleuropneumonia dikesan, seperti atelektasis obstruktif, abses, atau infarksi pulmonari;
- dalam kes pleuropneumonia berulang, jika infiltrat patologi dikesan di kawasan paru-paru yang sama;
- dalam kes pleuropneumonia yang berpanjangan, jika infiltrat patologi tidak diselesaikan dalam masa sebulan.
Diagnostik instrumental tambahan mungkin termasuk bronkoskopi gentian optik, biopsi transthoracic, dan aspirasi transtrakeal. Kehadiran efusi pleura dengan kemungkinan melakukan tusukan pleura dengan selamat adalah petunjuk untuk pemeriksaan cecair pleura. [ 3 ]
Pada setiap peringkat pleuropneumonia, auskultasi mandatori dilakukan:
- pada peringkat air pasang, kelemahan pernafasan vesikular dan krepitasi diperhatikan;
- pada peringkat hepatisasi, adalah mungkin untuk mendengar bunyi buih halus yang jelas, dengan peningkatan bronkofoni;
- crepitation juga hadir pada peringkat resolusi.
Diagnosis pembezaan
Jenis pleuropneumonia yang berbeza biasanya dibezakan daripada bronkopneumonia tuberkulosis (pneumonia caseous). Diagnostik sedemikian amat sukar dalam kes di mana pleuropneumonia menjejaskan lobus atas, dan tuberkulosis menjejaskan lobus bawah: hakikatnya pada peringkat awal, tuberkulosis tidak mendedahkan dirinya sebagai mikobakteria dalam sputum, dan tanda-tanda klinikal dan radiologi patologi ini sangat serupa. Kadang-kadang adalah mungkin untuk membuat diagnosis tuberkulosis yang betul jika terdapat permulaan awal penyakit yang tipikal: kelemahan awal, peningkatan berpeluh, keletihan yang tidak bermotivasi yang berterusan. Pleuropneumonia dicirikan oleh perkembangan gejala akut, termasuk peningkatan mendadak dalam suhu, sakit dada, batuk dengan dahak. Bagi infiltrat tuberkulosis, ia berbeza daripada pleuropneumonik kerana ia mempunyai garis besar yang jelas.
Ujian darah pada pesakit dengan tuberkulosis menunjukkan leukopenia terhadap latar belakang limfositosis, manakala leukositosis yang ketara dan ESR dipercepatkan adalah tipikal untuk pleuropneumonia.
Satu lagi pengesahan tuberkulosis dianggap sebagai ujian tuberkulin (+).
Pelbagai jenis pleuropneumonia juga dibezakan daripada kanser bronkogenik dan embolisme pulmonari bercabang kecil.

