Pakar perubatan artikel itu
Penerbitan baru
Periarteritis nodosa
Ulasan terakhir: 04.07.2025

Semua kandungan iLive disemak secara perubatan atau fakta diperiksa untuk memastikan ketepatan faktual sebanyak mungkin.
Kami mempunyai garis panduan sumber yang ketat dan hanya memautkan ke tapak media yang bereputasi, institusi penyelidikan akademik dan, apabila mungkin, dikaji semula kajian secara medis. Perhatikan bahawa nombor dalam kurungan ([1], [2], dan lain-lain) boleh diklik pautan ke kajian ini.
Jika anda merasakan bahawa mana-mana kandungan kami tidak tepat, ketinggalan zaman, atau tidak dipersoalkan, sila pilih dan tekan Ctrl + Enter.
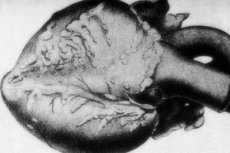
Patologi yang jarang berlaku - periarteritis nodosa - disertai dengan kerosakan pada saluran arteri berkaliber sederhana dan kecil. Di dinding vaskular, proses tidak teratur tisu penghubung, penyusupan keradangan dan perubahan sklerotik berlaku, mengakibatkan penampilan aneurisme yang jelas. [ 1 ]
Nama lain untuk penyakit ini: polyarteritis, arteritis nekrotik, panarteritis.
Epidemiologi
Periarteritis nodular adalah patologi sistemik, vaskulitis necrotizing, merosakkan saluran arteri sederhana dan kecil jenis otot. Selalunya, penyakit ini merebak ke kulit, buah pinggang, otot, sendi, sistem saraf periferi, saluran penghadaman, dan organ lain, kurang kerap - paru-paru. Patologi biasanya menunjukkan dirinya pada mulanya dengan gejala umum (demam, kemerosotan umum dalam kesihatan), kemudian tanda-tanda yang lebih spesifik bergabung.
Kaedah yang paling biasa untuk mendiagnosis penyakit adalah biopsi dan arteriografi.
Ubat yang paling boleh diterima untuk rawatan adalah glukokortikoid dan imunosupresan.
Insiden periarteritis nodosa adalah dari dua hingga tiga puluh kes bagi setiap 1 juta pesakit.
Purata umur mereka yang terjejas ialah 45-60 tahun. Lelaki lebih kerap terjejas (6:1). Pada wanita, penyakit ini sering berlaku mengikut jenis asma, dengan perkembangan asma bronkial dan hipereosinofilia.
Dalam kira-kira 20% kes periarteritis nodosa yang didiagnosis, pesakit didapati menghidap hepatitis (B atau C). [ 2 ], [ 3 ]
Punca periarteritis nodosa
Para saintis belum lagi menemui punca yang jelas untuk perkembangan periarteritis nodular. Walau bagaimanapun, pencetus utama berikut untuk penyakit ini dikenal pasti:
- tindak balas terhadap pengambilan ubat;
- jangkitan virus yang berterusan (hepatitis B).
Pakar telah menyusun senarai ubat yang agak mengagumkan yang terlibat dalam perkembangan periarteritis nodular. Antara ubat-ubatan ini ialah:
- antibiotik beta-laktam;
- ubat makrolida;
- ubat sulfonamide;
- kuinolon;
- agen antivirus;
- serum dan vaksin;
- perencat pengambilan semula serotonin terpilih (Fluoxetine);
- anticonvulsants (Phenytoin);
- Levodopa dan Carbidopa;
- thiazides dan diuretik gelung;
- Hydralazine, Propylthiouracil, Minocycline, dll.
Setiap pesakit ketiga atau keempat dengan periarteritis nodosa mempunyai antigen permukaan hepatitis B (HBsAg) atau kompleks imun dengannya. Antigen hepatitis B lain (HBeAg) dan antibodi kepada antigen HBcAg, yang terbentuk semasa replikasi virus, juga dikesan. Perlu diperhatikan bahawa kejadian periarteritis nodosa di Perancis telah menurun dengan ketara dalam beberapa dekad kebelakangan ini disebabkan oleh vaksinasi yang meluas terhadap hepatitis B.
Juga, kira-kira satu daripada sepuluh pesakit didapati menghidap virus hepatitis C, tetapi butiran perhubungan itu masih belum dibuktikan oleh saintis. Jangkitan virus lain juga "disyaki": virus immunodeficiency manusia, sitomegalovirus, rubella dan virus Epstein-Barr, virus T-limfotropik jenis I, parvovirus B-19, dsb.
Terdapat sebab untuk mempercayai bahawa vaksinasi terhadap hepatitis B dan influenza terlibat dalam perkembangan periarteritis nodosa.
Faktor tambahan yang disyaki adalah kecenderungan genetik, yang juga memerlukan bukti dan kajian lanjut. [ 4 ]
Faktor-faktor risiko
Periarteritis nodular adalah penyakit yang kurang difahami, tetapi pakar sudah menganggapnya polietiologi, kerana banyak sebab dan faktor mungkin terlibat dalam perkembangannya. Selalunya, sambungan ditemui dengan jangkitan fokus: streptokokus, staphylococcal, mikobakteria, kulat, virus, dll. Peranan penting dimainkan oleh hipersensitiviti manusia terhadap ubat-ubatan tertentu - contohnya, kepada antibiotik dan sulfonamides. Walau bagaimanapun, dalam banyak kes, walaupun dengan diagnostik yang teliti, faktor etiologi tidak dapat dikenal pasti.
Berikut adalah faktor risiko yang diketahui oleh doktor hari ini:
- kategori umur lebih 45 tahun, serta kanak-kanak dari 0 hingga 7 tahun (faktor genetik);
- perubahan mendadak dalam suhu, hipotermia;
- pendedahan yang berlebihan kepada sinaran ultraviolet, penyamakan yang berlebihan;
- tekanan fizikal dan mental yang berlebihan;
- sebarang kesan merosakkan, termasuk kecederaan atau campur tangan pembedahan;
- hepatitis dan penyakit hati lain;
- gangguan metabolik, diabetes mellitus;
- hipertensi;
- pengenalan vaksin dan kegigihan HbsAg dalam serum darah.
Patogenesis
Patogenesis berlakunya periarteritis nodular terdiri daripada pembentukan tindak balas hiperalergi badan kepada pengaruh faktor etiologi, dalam perkembangan tindak balas autoimun jenis antigen-antibodi (khususnya, ke dinding saluran darah), dalam pembentukan kompleks imun.
Oleh kerana sel endothelial dilengkapi dengan reseptor untuk serpihan Fc IgG dengan pecahan pertama pelengkap Clq, mekanisme interaksi antara kompleks imun dan dinding saluran dipermudahkan. Pemendapan kompleks imun di dinding kapal diperhatikan, yang memerlukan perkembangan proses keradangan imun.
Kompleks imun yang terbentuk merangsang pelengkap, yang membawa kepada kerosakan pada dinding dan pembentukan komponen chemotactic yang menarik neutrofil ke kawasan yang rosak. [ 5 ]
Neutrofil melakukan fungsi fagositik berhubung dengan kompleks imun, tetapi pada masa yang sama, enzim proteolitik lisosom dilepaskan, yang merosakkan dinding saluran darah. Di samping itu, neutrofil "melekat" pada endothelium dan, dengan kehadiran pelengkap, melepaskan radikal oksigen aktif, yang menimbulkan kerosakan vaskular. Pada masa yang sama, pembebasan endothelial faktor yang memihak kepada peningkatan pembekuan darah dan pembentukan trombus dalam saluran yang terjejas diperkuatkan.
Gejala periarteritis nodosa
Periarteritis nodular menampakkan dirinya melalui simptom umum tidak spesifik: seseorang mempunyai suhu yang sentiasa meningkat, dia secara beransur-ansur kehilangan berat badan, dan terganggu oleh sakit pada otot dan sendi.
Peningkatan suhu dalam bentuk demam berterusan adalah tipikal untuk 98-100% kes: lengkung suhu adalah jenis yang tidak teratur, tiada tindak balas terhadap terapi antibiotik, tetapi terapi kortikosteroid berkesan. Suhu kemudiannya boleh menormalkan, dengan latar belakang perkembangan pelbagai patologi organ.
Kurus kering pesakit adalah patognomik. Sesetengah berat pesakit berkurangan sebanyak 35-40 kg dalam masa beberapa bulan. Tahap kurus melebihi oncopathologies.
Kesakitan otot dan sendi terutamanya ciri peringkat awal periarteritis nodosa. Sakit paling kerap menjejaskan sendi besar dan otot betis. [ 6 ]
Patologi poliorgan dibahagikan kepada beberapa jenis, yang menentukan gejala penyakit:
- Apabila saluran buah pinggang terjejas (dan ini berlaku pada kebanyakan pesakit), terdapat peningkatan tekanan darah. Hipertensi adalah berterusan, stabil, menyebabkan tahap retinopati yang teruk. Kehilangan fungsi visual adalah mungkin. Analisis air kencing mendedahkan proteinuria (sehingga 3 g/hari), mikro atau makrohematuria. Dalam sesetengah kes, kapal yang diluaskan oleh aneurisme pecah, membentuk pendarahan perirenal. Kegagalan buah pinggang berkembang semasa tiga tahun pertama penyakit ini.
- Apabila kapal yang terletak di rongga perut rosak, gejala muncul sudah pada peringkat awal periarteritis nodular. Gejala utama adalah sakit perut meresap, berterusan dan progresif. Gangguan dyspeptik diperhatikan: cirit-birit dengan darah sehingga sepuluh kali sehari, penurunan berat badan, loya dan muntah. Sekiranya perforasi ulseratif berlaku, tanda-tanda peritonitis akut berkembang. Terdapat risiko mengalami pendarahan gastrousus.
- Sakit jantung tidak tipikal apabila saluran koronari terjejas. Serangan jantung berlaku, kebanyakannya bersifat fokus kecil. Fenomena kardiosklerosis meningkat dengan cepat, yang melibatkan kemunculan aritmia dan tanda-tanda kekurangan jantung.
- Apabila sistem pernafasan terjejas, bronkospasme, hipereosinofilia, dan penyusupan eosinofilik dalam paru-paru dikesan. Pembentukan keradangan vaskular paru-paru adalah ciri: penyakit ini disertai dengan batuk, sedikit rembesan dahak, kurang kerap - hemoptisis, peningkatan gejala fungsi pernafasan yang tidak mencukupi. Radiograf menggambarkan corak vaskular yang dipertingkatkan secara mendadak bagi jenis paru-paru kongestif, penyusupan tisu paru-paru (terutamanya di kawasan akar).
- Apabila sistem saraf periferi terlibat, poli asimetri dan mononeuritis diperhatikan. Pesakit mengalami kesakitan yang teruk, kebas, dan kadang-kadang kelemahan otot. Kaki paling kerap terjejas, dan lengan kurang kerap. Sesetengah pesakit mengalami polymyeloradiculoneuritis, paresis kaki dan tangan. Nodul pelik di sepanjang batang vaskular, ulser, dan fokus nekrotik pada kulit sering dijumpai. Nekrosis tisu lembut dan perkembangan komplikasi gangren adalah mungkin.
Tanda-tanda pertama
Gambar klinikal awal periarteritis nodosa menunjukkan dirinya sebagai demam, rasa keletihan yang melampau, peningkatan berpeluh malam, kehilangan selera makan dan kurus, kelemahan otot (terutamanya dirasai pada bahagian kaki). Ramai pesakit mengalami sakit otot, disertai dengan myositis iskemik fokus dan sakit sendi. Otot yang terjejas kehilangan kekuatan, dan proses keradangan pada sendi mungkin berkembang. [ 7 ]
Keterukan tanda-tanda pertama berbeza-beza, bergantung pada organ atau sistem organ mana yang terjejas:
- kerosakan pada sistem saraf periferi ditunjukkan oleh gangguan motor dan deria saraf ulnar, median dan peroneal; perkembangan polineuropati simetri distal juga mungkin;
- sistem saraf pusat bertindak balas terhadap patologi dengan sakit kepala; strok (iskemia dan hemoragik) kurang biasa terhadap latar belakang tekanan darah tinggi;
- kerosakan buah pinggang dimanifestasikan oleh hipertensi arteri, penurunan dalam jumlah harian air kencing, uremia, perubahan umum dalam sedimen air kencing, rupa darah dan protein dalam air kencing dengan ketiadaan cast selular, sakit di bahagian bawah belakang, dan dalam kes yang teruk, tanda-tanda kegagalan buah pinggang;
- saluran penghadaman membuat dirinya dikenali dengan sakit di hati dan perut, loya, muntah, cirit-birit, gejala malabsorpsi, penembusan usus dan peritonitis;
- mungkin tiada tanda patologi dari jantung, atau gejala kegagalan jantung mungkin muncul;
- pada kulit terdapat livedo reticular, nodul menyakitkan yang memerah, ruam dalam bentuk gelembung atau vesikel, kawasan nekrosis dan lesi ulseratif;
- Alat kelamin terkena orchitis, buah zakar menjadi sakit.
Kerosakan buah pinggang dalam periarteritis nodosa
Buah pinggang terjejas pada lebih daripada 60% pesakit dengan periarteritis nodosa. Dalam lebih daripada 40% kes, kerosakan adalah kegagalan buah pinggang.
Kemungkinan mengalami gangguan buah pinggang bergantung pada jantina dan kategori umur pesakit, kehadiran patologi otot rangka, sistem injap jantung dan sistem saraf periferal, jenis perkembangan dan fasa penyakit, kehadiran antigen hepatitis virus dan nilai kardiovaskular.
Kadar perkembangan nefropati secara langsung ditentukan oleh tahap protein C-reaktif dan faktor reumatoid dalam darah.
Gangguan buah pinggang dalam periarteritis nodosa disebabkan oleh stenosis dan penampilan mikroaneurisme saluran buah pinggang. Tahap perubahan patologi berkaitan dengan keterukan gangguan sistem saraf. Adalah perlu untuk memahami bahawa kerosakan buah pinggang secara mendadak mengurangkan peluang kelangsungan hidup pesakit. Walau bagaimanapun, isu ini mengenai pengaruh disfungsi buah pinggang tertentu pada perjalanan periarteritis nodosa belum cukup dikaji.
Proses keradangan biasanya merebak ke saluran arteri interlobar dan, kurang kerap, ke arteriol. Mungkin, glomerulonephritis tidak tipikal untuk periarteritis nodular dan diperhatikan terutamanya terhadap latar belakang angiitis mikroskopik.
Kegagalan buah pinggang yang semakin teruk disebabkan oleh pelbagai infarksi dalam buah pinggang. [ 8 ]
Kegagalan jantung
Gambar kerosakan kardiovaskular diperhatikan dalam setiap kes kedua daripada sepuluh. Patologi ditunjukkan oleh perubahan hipertrofik dalam ventrikel kiri, peningkatan kadar denyutan jantung, dan aritmia jantung. Keradangan saluran koronari dalam periarteritis nodular boleh mencetuskan penampilan angina pectoris dan perkembangan infarksi miokardium.
Dalam persediaan makroskopik, penebalan nodular jenis tasbih ditemui dalam lebih daripada 10% kes, dari beberapa milimeter hingga beberapa sentimeter diameter (sehingga 5.5 cm sekiranya berlaku kerosakan pada batang vaskular yang besar). Bahagian ini menunjukkan aneurisme, selalunya dengan pengisian trombotik. Histologi memainkan peranan diagnostik terakhir. Ciri khas periarteritis nodular ialah kerosakan vaskular polimorfik. Gabungan pelbagai jenis kekacauan tisu penghubung diperhatikan: [ 9 ]
- bengkak mukoid, perubahan fibrinoid dengan sklerosis berikutnya;
- penyempitan lumen vaskular (sehingga pemusnahan), pembentukan bekuan darah, aneurisme, dan dalam kes yang teruk - pecah saluran darah.
Perubahan vaskular menjadi mekanisme pencetus dalam perkembangan nekrosis, proses atropik dan sklerotik, pendarahan. Sesetengah pesakit mengalami flebitis.
Di dalam hati, atrofi lapisan lemak epikardium, distrofi miokardium coklat, dan, dalam hipertensi, hipertrofi ventrikel kiri dikesan. Dalam lesi koronari, nekrosis miokardium fokal, distrofi, dan atrofi gentian otot berkembang. Infarksi miokardium agak jarang berlaku, terutamanya disebabkan oleh pembentukan aliran darah cagaran. Thrombovasculitis dikesan dalam batang arteri koronari. [ 10 ]
Manifestasi kulit periarteritis nodosa
Tanda-tanda kulit penyakit ini diperhatikan pada setiap pesakit kedua dengan periarteritis nodular. Selalunya, penampilan ruam adalah yang pertama, atau salah satu tanda pertama gangguan. Gejala berikut adalah tipikal:
- ruam vesikular dan bullous;
- purpura papulopetechial vaskular;
- kadang-kadang – rupa unsur nodular subkutaneus.
Secara umum, manifestasi kulit periarteritis nodosa adalah heterogen dan pelbagai. Tanda-tanda biasa mungkin termasuk:
- sifat ruam adalah keradangan;
- ruam adalah simetri;
- terdapat kecenderungan ke arah bengkak, perubahan nekrotik dan pendarahan;
- pada peringkat awal, ruam dilokalisasikan di kawasan kaki bawah;
- polimorfisme evolusi diperhatikan;
- sambungan boleh dikesan dengan jangkitan sedia ada sebelum ini, pengambilan ubat, perubahan suhu, proses alahan, patologi autoimun, dan peredaran vena terjejas.
Lesi kulit berbeza-beza, dari bintik-bintik, nodul dan purpura kepada nekrosis, ulser dan hakisan.
Periarteritis nodosa pada kanak-kanak
Poliarteritis juvana adalah satu bentuk poliarteritis nodular, yang ditemui terutamanya pada pesakit kanak-kanak. Varian penyakit ini dicirikan oleh komponen hiperergik, kebanyakannya saluran periferal rosak, terdapat risiko yang besar untuk mengembangkan komplikasi tromboangiotik dalam bentuk nekrosis tisu kering, proses gangren. Gangguan visceral agak lemah dan tidak menjejaskan hasil patologi, tetapi terdapat kecenderungan untuk kursus yang berpanjangan dengan kambuh berkala.
Bentuk klasik poliarteritis juvana mempunyai perjalanan yang teruk: kerosakan buah pinggang, tekanan darah tinggi, iskemia perut, krisis vaskular serebrum, keradangan saluran koronari, vaskulitis pulmonari, dan mononeuritis berbilang diperhatikan.
Antara punca penyakit, faktor alahan dan berjangkit terutamanya dipertimbangkan. Bentuk klasik periarteritis nodular dikaitkan dengan jangkitan virus hepatitis B. Selalunya, permulaan penyakit itu diperhatikan bersama-sama dengan jangkitan virus pernafasan akut, otitis dan tonsilitis, agak kurang kerap - dengan pengenalan vaksin atau terapi ubat. Kecenderungan genetik juga tidak dikecualikan: selalunya, patologi reumatologi, alahan atau vaskular didapati dalam saudara langsung kanak-kanak yang sakit.
Insiden periarteritis nodosa pada zaman kanak-kanak tidak diketahui: penyakit ini didiagnosis sangat jarang.
Patogenesis sering disebabkan oleh proses kompleks imun dengan peningkatan aktiviti pelengkap dan pengumpulan leukosit di kawasan penetapan kompleks imun. Tindak balas keradangan berlaku di dinding batang arteri berkaliber kecil dan sederhana. Akibatnya, vaskulitis proliferatif-musnah berkembang, katil vaskular berubah bentuk, peredaran darah dihalang, sifat reologi dan pembekuan darah terganggu, trombosis dan iskemia tisu diperhatikan. Fibrosis mural secara beransur-ansur berkembang, aneurisme dengan diameter sehingga 10 mm terbentuk.
Tahap
Periarteritis nodular boleh berlaku dalam peringkat akut, subakut dan kronik berulang.
- Tahap akut dicirikan oleh tempoh awal yang singkat, dengan generalisasi intensif kerosakan vaskular. Perjalanan penyakit adalah teruk dari saat ia bermula. Pesakit mempunyai suhu tinggi jenis demam remittent, berpeluh banyak, sakit sendi yang teruk, myalgia, sakit perut. Apabila peredaran periferal terjejas, pembentukan pesat tumpuan luas nekrosis kulit berlaku, dan proses gangren distal berkembang. Apabila organ dalaman terjejas, krisis vaskular-cerebral yang sengit, infarksi miokardium, polyneuritis, nekrosis usus diperhatikan. Tempoh akut boleh diperhatikan selama 2-3 bulan atau lebih, sehingga satu tahun.
- Peringkat subakut bermula secara beransur-ansur, terutamanya pada pesakit dengan penyetempatan utama proses patologi di kawasan organ dalaman. Selama beberapa bulan, pesakit mempunyai suhu subfebril, atau suhu secara berkala meningkat kepada nilai yang tinggi. Kurus progresif, sendi dan sakit kepala diperhatikan. Selepas itu, perkembangan akut krisis serebrovaskular, atau sindrom perut, atau polyneuritis dicatatkan. Patologi kekal aktif sehingga tiga tahun.
- Peringkat kronik boleh diperhatikan dalam proses penyakit akut dan subakut. Pesakit mula mengalami tempoh eksaserbasi yang silih berganti dan gejala hilang. Dalam beberapa tahun pertama, kambuh semula diperhatikan setiap enam bulan, kemudian remisi boleh menjadi lebih lama.
Kursus akut periarteritis nodosa
Fasa akut periarteritis nodosa biasanya teruk, kerana organ penting tertentu terjejas. Sebagai tambahan kepada manifestasi klinikal, perubahan makmal juga mempengaruhi penilaian aktiviti penyakit, walaupun mereka tidak cukup spesifik. Peningkatan ESR, eosinofilia, leukositosis, peningkatan gamma globulin dan bilangan CIC, dan penurunan tahap pelengkap boleh diperhatikan.
Periarteritis nodosa dicirikan oleh sama ada kursus fulminan atau fasa akut berkala terhadap latar belakang perkembangan berterusan patologi. Hasil maut boleh berlaku pada hampir bila-bila masa dengan perkembangan kegagalan buah pinggang atau kardiovaskular, kerosakan pada saluran penghadaman (perforasi usus terutamanya mengancam nyawa). Gangguan buah pinggang, jantung dan sistem saraf pusat sering diperburuk oleh hipertensi arteri yang berterusan, yang membawa kepada komplikasi lewat yang serius, yang juga boleh menyebabkan kematian pesakit. Sekiranya tiada rawatan, kadar kelangsungan hidup lima tahun dianggarkan kira-kira 13%. [ 11 ]
Komplikasi dan akibatnya
Keterukan keadaan pesakit dan kemungkinan komplikasi adalah disebabkan oleh peningkatan tekanan darah yang berterusan, sehingga 220/110-240/170 mm Hg.
Tahap aktif penyakit ini sering berakhir dengan gangguan peredaran serebrum. Perkembangan patologi membawa kepada hipertensi menjadi malignan, edema serebrum berlaku, dan sesetengah pesakit mengalami kegagalan buah pinggang kronik, pendarahan serebrum, dan pecah buah pinggang.
Selalunya, sindrom buah pinggang berkembang, iskemia alat buah pinggang juxtaglomerular berkembang, dan mekanisme sistem renin-angiotensin-aldosteron terganggu.
Di bahagian saluran penghadaman, ulser tempatan dan meresap, fokus nekrosis usus dan gangren, dan apendisitis diperhatikan. Pesakit mengalami sindrom sakit perut yang teruk, pendarahan usus mungkin berkembang, dan tanda-tanda kerengsaan peritoneal muncul. Gangguan keradangan dalam usus tidak mempunyai tanda histologi kolitis ulseratif. Pendarahan dalaman, pankreatitis dengan nekrosis pankreas, dan infarksi limpa dan hati mungkin berlaku.
Kerosakan pada sistem saraf boleh menjadi rumit oleh perkembangan krisis vaskular serebrum, yang menunjukkan dirinya secara tiba-tiba, dengan sakit kepala dan muntah. Kemudian pesakit kehilangan kesedaran, sawan klonik dan tonik, hipertensi secara tiba-tiba dicatatkan. Selepas serangan, lesi sering muncul di otak, yang disertai dengan kelumpuhan pandangan, diplopia, nystagmus, asimetri muka, dan kecacatan penglihatan.
Secara umum, periarteritis nodosa adalah patologi yang mengancam nyawa dan memerlukan diagnosis seawal mungkin dan rawatan berterusan yang agresif. Hanya dalam keadaan sedemikian boleh remisi yang stabil dicapai dan perkembangan akibat berbahaya yang teruk dapat dielakkan.
Hasil daripada periarteritis nodosa
Lebih daripada 70% pesakit dengan periarteritis nodular mengalami peningkatan tekanan darah dan tanda-tanda peningkatan kegagalan buah pinggang dalam tempoh 60 hari pertama dari permulaan penyakit. Kerosakan pada sistem saraf adalah mungkin, dengan kepekaan dipelihara tetapi aktiviti motor terhad.
Pembuluh perut mungkin meradang, menyebabkan sakit perut yang teruk. Komplikasi berbahaya selalunya termasuk ulser perut dan usus, nekrosis pundi hempedu, perforasi dan peritonitis.
Kapal koronari terjejas kurang kerap, tetapi hasil sedemikian juga mungkin: pesakit mengalami infarksi miokardium. Apabila saluran otak rosak, strok berlaku.
Tanpa rawatan, hampir semua pesakit mati dalam beberapa tahun pertama dari permulaan patologi. Masalah yang paling biasa yang membawa kepada kematian adalah: arteritis yang meluas, proses berjangkit, serangan jantung, strok.
Diagnostik periarteritis nodosa
Langkah-langkah diagnostik bermula dengan mengumpul aduan daripada pesakit. Perhatian khusus diberikan kepada kehadiran ruam, pembentukan fokus nekrotik dan lesi kulit ulseratif, sakit di kawasan ruam, pada sendi, badan, anggota badan, otot, serta kelemahan umum.
Pemeriksaan luaran kulit dan sendi adalah wajib, lokasi ruam dan kawasan yang menyakitkan dinilai. Lesi dipalpasi dengan teliti.
Untuk menilai tahap aktiviti penyakit, ujian makmal dilakukan:
- ujian darah klinikal am;
- ujian darah biokimia terapeutik am;
- penilaian tahap imunoglobulin serum dalam darah;
- kajian tahap pelengkap dengan pecahannya dalam darah;
- penilaian kandungan kepekatan protein C-reaktif dalam plasma darah;
- penentuan faktor reumatoid;
- Pemeriksaan am cecair air kencing.
Dalam periarteritis nodular, hematuria, cylindruria dan proteinuria dikesan dalam air kencing. Analisis darah mendedahkan leukositosis neutrofilik, anemia, trombositosis. Gambar biokimia diwakili oleh peningkatan dalam pecahan γ dan α2-globulin, fibrin, asid sialik, seromucoid, protein C-reaktif.
Diagnostik instrumental dilakukan untuk menjelaskan diagnosis. Khususnya, biopsi kulit-otot dilakukan: dalam biomaterial yang diambil dari shin atau dinding perut anterior, infiltrat radang dan zon nekrotik di dinding vesel dikesan.
Periarteritis nodular sering disertai dengan perubahan vaskular aneurisma yang kelihatan semasa pemeriksaan fundus.
Dopplerografi ultrabunyi saluran buah pinggang membantu untuk menentukan stenosis mereka. X-ray dada tinjauan menggambarkan peningkatan dalam corak paru-paru dan gangguan konfigurasinya. Elektrokardiogram dan pemeriksaan ultrasound jantung membantu mengenal pasti kardiopati.
Spesimen mikroskopik yang boleh digunakan untuk kajian adalah arteri mesenterik dalam peringkat eksudatif atau proliferatif arteritis, tisu subkutaneus, saraf sural dan otot. Sampel yang diambil dari hati dan buah pinggang mungkin memberikan keputusan negatif palsu yang disebabkan oleh kesilapan dalam pemilihan. Di samping itu, biopsi sedemikian boleh menyebabkan pendarahan daripada mikroaneurisme yang tidak didiagnosis.
Spesimen makroskopik dalam bentuk tisu yang diubah secara patologi diekskresikan ditetapkan dalam larutan etanol, klorheksidin, dan formalin untuk pemeriksaan histologi selanjutnya.
Biopsi tisu yang tidak terjejas oleh patologi adalah tidak sesuai, kerana periarteritis nodular mempunyai sifat fokus. Oleh itu, tisu diambil untuk biopsi, kerosakan yang disahkan oleh pemeriksaan klinikal.
Jika gambaran klinikal adalah minimum atau tiada, maka ujian elektromiografi dan pengaliran saraf boleh mengenal pasti kawasan biopsi yang dicadangkan. Dalam kes lesi kulit, adalah lebih baik untuk mengeluarkan biomaterial dari lapisan dalam atau lemak subkutan, tidak termasuk lapisan cetek (ia menunjukkan penunjuk yang salah). Biopsi testis juga selalunya tidak sesuai.
Kriteria diagnostik
Diagnosis periarteritis nodular dibuat berdasarkan data anamnesis, gejala ciri, dan keputusan diagnostik makmal. Perlu diingat bahawa perubahan dalam parameter makmal tidak spesifik, kerana ia terutamanya mencerminkan peringkat aktiviti patologi. Mengambil kira ini, pakar membezakan kriteria diagnostik berikut untuk penyakit ini:
- Sakit otot (terutama di bahagian bawah kaki), kelemahan umum. Myalgia meresap, tidak menjejaskan kawasan lumbar dan bahu.
- Sindrom sakit pada buah zakar yang tidak berkaitan dengan proses berjangkit atau kecederaan traumatik.
- Sianosis tidak sekata pada kulit anggota badan dan badan, serupa dengan livedo reticularis.
- Penurunan berat badan lebih daripada 4 kg, yang tidak dikaitkan dengan diet dan perubahan lain dalam pemakanan.
- Polyneuropathy atau mononeuritis dengan semua tanda neurologi.
- Peningkatan tekanan darah diastolik melebihi 90 mm Hg.
- Peningkatan urea darah (lebih daripada 14.4 mmol/liter – 40 mg%) dan kreatinin (lebih daripada 133 μmol/liter – 1.5 mg%), yang tidak berkaitan dengan dehidrasi atau halangan saluran kencing.
- Kehadiran HBsAg atau antibodi yang sepadan dalam darah (hepatitis B virus).
- Perubahan vaskular pada arteriogram dalam bentuk aneurisme dan oklusi saluran arteri visceral, tanpa kaitan dengan perubahan aterosklerotik, proses displastik fibromuskular dan patologi bukan keradangan lain.
- Pengesanan penyusupan sel granulositik dan mononuklear pada dinding vaskular semasa diagnostik morfologi biomaterial yang diambil dari saluran arteri bersaiz kecil dan sederhana.
Pengesahan sekurang-kurangnya tiga kriteria memungkinkan untuk membuat diagnosis periarteritis nodosa.
Pengelasan
Tiada klasifikasi periarteritis nodosa yang diterima umum. Pakar biasanya mensistematikkan penyakit dengan tanda-tanda etiologi dan patogenetik, ciri histologi, keterukan kursus, gambaran klinikal. Sebilangan besar doktor yang mengamalkan menggunakan klasifikasi morfologi berdasarkan perubahan klinikal dalam tisu, kedalaman penyetempatan dan kaliber kapal yang rosak.
Jenis klinikal penyakit berikut dibezakan:
- Varian klasik (renal-visceral, renal-polyneuritic) dicirikan oleh kerosakan pada buah pinggang, sistem saraf pusat, sistem saraf periferi, jantung dan saluran penghadaman.
- Varian monoorgan-nodular adalah jenis patologi ringan, yang ditunjukkan oleh visceropathies.
- Varian dermato-thrombangic adalah bentuk progresif perlahan-lahan, yang disertai dengan peningkatan tekanan darah, perkembangan neuritis dan gangguan aliran darah periferal yang disebabkan oleh penampilan pembentukan nodular di sepanjang lumen vaskular.
- Varian pulmonari (asma) - menampakkan dirinya sebagai perubahan dalam paru-paru, asma bronkial.
Menurut klasifikasi antarabangsa ICD-10, keradangan vaskular nodular menduduki kelas M30 dengan pengedaran berikut:
- M30.1 – jenis alahan dengan kerosakan paru-paru.
- M30.2 – jenis juvana.
- M30.3 – perubahan dalam tisu mukus dan buah pinggang (sindrom Kawasaki).
- M30.8 – syarat lain.
Mengikut sifat perjalanan periarteritis nodular, bentuk patologi berikut dibezakan:
- Bentuk fulminan adalah proses malignan di mana buah pinggang terjejas, trombosis saluran usus, dan nekrosis gelung usus berlaku. Prognosis terutamanya negatif, pesakit mati dalam masa satu tahun dari permulaan penyakit.
- Bentuk pantas tidak berkembang dengan sangat cepat, tetapi sebaliknya mempunyai banyak persamaan dengan bentuk fulminan. Kemandirian adalah lemah, dan pesakit sering mati akibat pecah secara tiba-tiba saluran arteri buah pinggang.
- Bentuk berulang dicirikan oleh penggantungan proses penyakit akibat rawatan. Walau bagaimanapun, pertumbuhan patologi disambung semula apabila dos ubat dikurangkan, atau di bawah pengaruh faktor memprovokasi lain - contohnya, terhadap latar belakang perkembangan proses berjangkit dan keradangan.
- Bentuk perlahan adalah paling kerap tromboangitik. Ia merebak ke saraf periferal dan rangkaian vaskular. Penyakit ini secara beransur-ansur boleh meningkatkan keamatannya dalam tempoh sepuluh tahun atau lebih, dengan syarat tiada komplikasi yang serius. Pesakit menjadi kurang upaya dan memerlukan rawatan yang berterusan dan tidak terganggu.
- Bentuk jinak dianggap sebagai varian paling ringan periarteritis nodular. Penyakit ini berlaku secara berasingan, manifestasi utama hanya terdapat pada kulit, tempoh remisi yang panjang dicatatkan. Kadar survival pesakit agak tinggi - tertakluk kepada terapi yang cekap dan tetap.
Garis panduan klinikal
Diagnosis periarteritis nodosa hendaklah berdasarkan manifestasi klinikal yang berkaitan dan data diagnostik makmal. Keputusan biopsi yang positif adalah sangat penting untuk mengesahkan penyakit ini. Diagnosis seawal mungkin diperlukan: terapi kecemasan-agresif harus dimulakan sebelum patologi merebak ke organ penting.
Gejala klinikal periarteritis nodular dicirikan oleh polimorfisme yang jelas. Tanda-tanda penyakit dengan dan tanpa kehadiran HBV adalah serupa. Perkembangan yang paling akut adalah tipikal untuk patologi genesis dadah.
Pesakit dengan disyaki periarteritis nodosa disyorkan untuk menjalani histologi, yang mendedahkan gambaran tipikal arteritis necrotizing fokus dengan penyusupan selular jenis campuran dalam dinding vesel. Yang paling bermaklumat dianggap sebagai biopsi otot rangka. Semasa biopsi organ dalaman, risiko pendarahan dalaman meningkat dengan ketara.
Untuk menentukan taktik rawatan, pesakit dengan periarteritis nodular mesti dibahagikan mengikut keterukan patologi, dan juga untuk mengenal pasti jenis penyakit refraktori, yang tidak dicirikan oleh perkembangan gejala terbalik, atau bahkan peningkatan dalam aktiviti klinikal sebagai tindak balas kepada terapi patogenetik klasik selama satu setengah bulan.
Diagnosis pembezaan
Periarteritis nodular terutamanya dibezakan daripada patologi sistemik lain yang diketahui yang mempengaruhi tisu penghubung.
- Poliarteritis mikroskopik adalah satu bentuk vaskulitis necrotizing yang menjejaskan saluran kapilari, serta venula dan arteriol, dengan pembentukan antibodi antineutrofil. Penyakit ini dicirikan oleh kemunculan glomerulonephritis, peningkatan secara beransur-ansur dalam tekanan darah, peningkatan pesat kegagalan buah pinggang, perkembangan alveolitis necrotizing dan pendarahan pulmonari.
- Granulomatosis Wegener disertai dengan perkembangan perubahan yang merosakkan tisu. Ulser muncul pada tisu mukus rongga hidung, septum hidung berlubang, dan tisu paru-paru hancur. Antibodi antineutrofil sering dikesan.
- Vaskulitis rheumatoid dicirikan oleh penampilan lesi ulseratif tropik pada kaki, perkembangan polineuropati. Semasa diagnosis, tahap sindrom sendi (kehadiran polyarthritis erosif dengan pelanggaran konfigurasi sendi) semestinya dinilai, dan faktor reumatoid dikesan.
Di samping itu, manifestasi kulit yang serupa dengan periarteritis nodular muncul pada latar belakang embolisme septik, myxoma atrium kiri. Adalah penting untuk mengecualikan keadaan septik walaupun sebelum menggunakan imunosupresan untuk merawat periarteritis nodular.
Gabungan simptom seperti polineuropati, demam, polyarthritis ditemui pada pesakit dengan penyakit Lyme (nama lain ialah borreliosis). Untuk mengecualikan penyakit, adalah perlu untuk mengesan anamnesis epidemiologi. Detik-detik yang membolehkan seseorang mengesyaki borreliosis adalah seperti berikut:
- gigitan kutu;
- melawat zon tumpuan semula jadi semasa tempoh aktiviti kutu tertentu (akhir musim bunga – awal musim luruh).
Untuk membuat diagnosis, ujian darah dilakukan untuk mengesan kehadiran antibodi kepada Borrelia.
Siapa yang hendak dihubungi?
Rawatan periarteritis nodosa
Rawatan hendaklah seawal dan jangka panjang yang mungkin, dengan pelantikan rejimen terapeutik individu bergantung pada keparahan gejala klinikal dan peringkat periarteritis nodosa.
Dalam tempoh akut, rehat katil adalah wajib, yang amat penting jika fokus patologi periarteritis nodosa terletak pada bahagian bawah kaki.
Pendekatan untuk rawatan sentiasa komprehensif, dengan penambahan Cyclophosphamide yang disyorkan (secara lisan 2 mg/kg sehari), yang membantu mempercepatkan permulaan remisi dan mengurangkan kekerapan pemburukan. Untuk mengelakkan komplikasi berjangkit, Cyclophosphamide hanya digunakan jika Prednisolone tidak berkesan.
Secara umum, rawatan selalunya tidak berkesan. Keamatan gambaran klinikal boleh dikurangkan dengan pemberian awal Prednisolone dalam jumlah sekurang-kurangnya 60 mg/hari secara lisan. Dalam pesakit kanak-kanak, adalah sesuai untuk menetapkan imunoglobulin biasa untuk pentadbiran intravena.
Kualiti rawatan dinilai dengan kehadiran dinamik positif dalam kursus klinikal, penstabilan nilai makmal dan imunologi dan penurunan dalam aktiviti tindak balas keradangan.
Pembetulan atau penghapusan radikal patologi bersamaan yang boleh menjejaskan perjalanan periarteritis nodular adalah disyorkan. Patologi sedemikian termasuk fokus keradangan kronik, diabetes mellitus, fibroid rahim, kekurangan vena kronik, dll.
Rawatan luaran untuk hakisan dan ulser melibatkan penggunaan larutan pewarna aniline 1-2%, persediaan salap epitelialis (Solcoseryl), salap hormon, agen enzimatik (Iruskol, Himopsin), dan aplikasi aplikator Dimexide. Haba kering digunakan untuk nod.
Ubat-ubatan
Ubat yang berkesan dalam rawatan periarteritis nodosa:
- Glukokortikoid: Prednisolone 1 mg/kg dua kali sehari secara lisan selama 2 bulan, dengan pengurangan selanjutnya dos kepada 5-10 mg/hari pada waktu pagi (setiap hari lain) sehingga gejala klinikal hilang. Kesan sampingan yang mungkin: pemburukan atau perkembangan ulser gastrik dan ulser duodenal, imuniti yang lemah, edema, osteoporosis, rembesan terjejas hormon seks, katarak, glaukoma.
- Imunosupresan (jika glukokortikoid tidak berkesan), sitostatik (Azathioprine dalam peringkat aktif patologi pada 2-4 mg / kg sehari selama sebulan, dengan peralihan selanjutnya kepada dos penyelenggaraan 50-100 mg / hari selama satu setengah hingga dua tahun), Cyclophosphamide secara lisan pada 1-2 mg / kg setiap hari dengan dos bertahap. Dengan peningkatan intensif dalam proses patologi, 4 mg / kg sehari ditetapkan selama tiga hari, kemudian 2 mg / kg sehari selama seminggu, dengan pengurangan dos secara beransur-ansur selama tiga bulan. Jumlah tempoh terapi adalah sekurang-kurangnya satu tahun. Kesan sampingan yang mungkin: penindasan sistem hematopoietik, penurunan daya tahan terhadap jangkitan.
- Terapi nadi dalam bentuk Methylprednisolone 1000 mg atau Dexamethasone 2 mg/kg sehari secara intravena selama tiga hari. Pada masa yang sama, pada hari pertama, Cyclophosphamide diberikan pada dos 10-15 mg / kg sehari.
Rejimen rawatan gabungan menggunakan glukokortikoid dan sitostatik adalah wajar:
- rawatan eferen dalam bentuk plasmapheresis, lymphocytapheresis, imunosorpsi;
- terapi antikoagulan (Heparin 5 ribu unit 4 kali sehari, Enoxaparin 20 mg setiap hari subkutan, Nadroparin 0.3 mg setiap hari subkutan;
- terapi antiplatelet (Pentoxifylline 200-600 mg sehari secara lisan, atau 200-300 mg sehari secara intravena; Dipyridamole 150-200 mg sehari; Rheopolyglucin 400 mg secara intravena melalui titisan, setiap hari, dalam jumlah 10 infus; Clopidogrel 75 mg setiap hari);
- ubat anti-radang bukan steroid - perencat COX bukan selektif (Diclofenac 50-150 mg sehari, Ibuprofen 800-1200 mg sehari);
- perencat COX-2 terpilih (Meloxicam atau Movalis 7.5-15 mg sehari setiap hari dengan makanan, Nimesulide atau Nimesil 100 mg dua kali sehari, Celecoxib atau Celebrex 200 mg sehari);
- agen aminocholine (Hydroxychloroquine 0.2 g sehari);
- angioprotectors (Pamidine 0.25-0.75 mg tiga kali sehari, Xanthinol nikotinat 0.15 g tiga kali sehari, selama sebulan);
- persediaan enzim (Wobenzym, 5 tablet tiga kali sehari selama 21 hari, kemudian 3 tablet tiga kali sehari untuk masa yang lama);
- ubat antivirus dan antibakteria;
- ubat simptomatik (ubat untuk menormalkan tekanan darah, untuk menormalkan aktiviti jantung, dll.);
- vasodilator dan penyekat saluran kalsium (cth, Corinfar).
Terapi cyclophosphamide hanya dijalankan jika terdapat tanda-tanda yang menarik dan jika glukokortikosteroid tidak berkesan. Kemungkinan kesan sampingan daripada mengambil ubat: kesan mielotoksik dan hepatotoksik, anemia, sistitis hemoragik steril, loya dan muntah yang teruk, jangkitan sekunder.
Terapi imunosupresan harus disertai dengan pemantauan bulanan parameter darah (kiraan darah lengkap, kiraan platelet, transaminase hati serum, alkali fosfatase dan aktiviti bilirubin).
Glukokortikosteroid sistemik diambil (diberikan) terutamanya pada waktu pagi, dengan pengurangan mandatori secara beransur-ansur dalam dos dan peningkatan dalam selang pentadbiran (pentadbiran).
Rawatan fisioterapi
Fisioterapi adalah kontraindikasi untuk periarteritis nodosa.
Rawatan herba
Walaupun fakta bahawa periarteritis nodular adalah patologi yang agak jarang berlaku, masih terdapat kaedah rakyat untuk merawat gangguan ini. Walau bagaimanapun, kemungkinan rawatan herba mesti dibincangkan terlebih dahulu dengan doktor yang hadir, kerana perlu mengambil kira keterukan penyakit dan kemungkinan mengembangkan kesan sampingan yang tidak diingini.
Pada peringkat awal periarteritis nodosa, penggunaan persediaan herba mungkin wajar.
- Tiga lemon sederhana, 5 sudu besar. cengkih dimasukkan ke dalam penggiling daging, dicampur dengan 500 ml madu dan dituangkan dengan 0.5 l vodka. Campurkan semuanya dengan baik, tuangkan ke dalam balang, tutup penutup dan masukkan ke dalam peti sejuk selama 14 hari. Kemudian tapis tincture dan mula mengambil 1 sudu besar. tiga kali sehari, setengah jam sebelum makan.
- Sediakan campuran herba yang setara dengan rizom tansy, immortelle dan elecampane. Ambil 1 sudu besar campuran, tuangkan segelas air mendidih, dan biarkan selama setengah jam. Ambil 50 ml infusi tiga kali sehari sebelum makan.
- Sediakan campuran bunga ungu kering, daun celandine dan lingonberry kering yang sama. Tuangkan 2 sudu besar campuran ke dalam 0.5 l air mendidih dan biarkan sehingga sejuk. Ambil 50 ml 4 kali sehari, antara waktu makan.
- Campurkan 1 sudu besar. immortelle, wormwood dan elecampane, tuangkan 1 liter air mendidih, biarkan selama dua jam. Kemudian penapis infusi dan ambil 100 ml tiga kali sehari.
Cara yang mudah dan berkesan untuk menguatkan dinding vaskular dalam kes periarteritis nodular adalah pengambilan teh hijau secara berkala. Anda perlu minum 3 cawan minuman setiap hari. Di samping itu, anda boleh mengambil tincture alkohol zamaniha atau ginseng, yang akan membantu menghilangkan manifestasi penyakit yang tidak diingini dengan lebih cepat. Tincture sedemikian boleh dibeli di mana-mana farmasi.
Rawatan pembedahan
Rawatan pembedahan bukanlah rawatan utama untuk periarteritis nodosa. Pembedahan boleh ditunjukkan hanya dalam kes keadaan stenosis yang kritikal, secara klinikal disebabkan oleh iskemia serantau, atau dalam kes penyumbatan pada batang arteri utama (arteritis Takayasu). Petunjuk lain untuk penjagaan pembedahan adalah:
- thromboangiitis obliterans;
- gangren periferal dan perubahan tidak dapat dipulihkan lain dalam tisu;
- stenosis subfarinks dalam granulomatosis Wegener (pelebaran mekanikal trakea dalam kombinasi dengan penggunaan glukokortikosteroid tempatan).
Pembedahan kecemasan ditetapkan untuk komplikasi perut: perforasi usus, peritonitis, infarksi usus, dll.
Pencegahan
Tidak ada konsep yang jelas tentang pencegahan periarteritis nodular, kerana punca sebenar penyakit tidak diketahui sepenuhnya. Sudah pasti perlu untuk mengelakkan pendedahan kepada faktor-faktor yang boleh mencetuskan perkembangan patologi: elakkan hipotermia, overstrain fizikal dan psiko-emosi, menjalani gaya hidup sihat, makan dengan betul, melindungi diri anda daripada jangkitan bakteria dan virus.
Apabila tanda-tanda pertama penyakit yang mencurigakan muncul, anda perlu melawat doktor secepat mungkin: dalam kes ini, peluang untuk mendiagnosis dan merawat periarteritis nodular pada peringkat awal perkembangannya meningkat.
Pencegahan pemburukan penyakit pada pesakit dengan remisi periarteritis nodular datang ke pemerhatian dispensari biasa, penyelenggaraan sistematik dan rawatan pengukuhan, penghapusan alergen, pencegahan ubat-ubatan sendiri dan pengambilan ubat yang tidak terkawal. Pesakit dengan vaskulitis atau periarteritis nodular tidak boleh diberikan sebarang serum atau divaksinasi.
Ramalan
Tanpa rawatan periarteritis nodular, kematian berlaku dalam tempoh lima tahun dalam 95 pesakit daripada seratus. Lebih-lebih lagi, kebanyakan kematian berlaku dalam 90 hari pertama penyakit ini. Ini boleh berlaku jika patologi didiagnosis secara tidak betul atau tidak tepat pada masanya.
Penyebab utama kematian dalam periarteritis nodosa adalah keradangan vaskular yang meluas, penambahan patologi berjangkit, serangan jantung, dan strok. [ 12 ]
Penggunaan ubat glukokortikoid yang tepat pada masanya meningkatkan peratusan kelangsungan hidup lima tahun lebih daripada separuh. Kesan yang lebih optimum boleh dicapai dengan menggabungkan glukokortikosteroid dengan sitostatik. Sekiranya mungkin untuk mencapai kehilangan sepenuhnya gejala penyakit, maka kebarangkalian pemburukannya dianggarkan kira-kira 56-58%. Faktor yang tidak menguntungkan untuk prognosis dianggap sebagai kerosakan pada struktur saraf tunjang dan otak. [ 13 ]
Periarteritis nodular yang ditentukan secara genetik pada zaman kanak-kanak sembuh sepenuhnya dalam kira-kira setiap kes kedua. Dalam 30% kanak-kanak, penyakit ini menunjukkan kehilangan gejala yang berterusan terhadap latar belakang sokongan ubat yang berterusan. Kematian pada awal kanak-kanak adalah 4%: kematian disebabkan oleh kerosakan pada struktur otak, saraf kranial. [ 14 ]
Walaupun dengan hasil yang menggalakkan, periarteritis nodosa memerlukan pemantauan reumatologi tetap. [ 15 ] Untuk mengelakkan kambuh semula, pesakit harus mengelakkan penyakit berjangkit, perubahan suhu secara tiba-tiba, dan sebarang ubat-ubatan sendiri. Dalam sesetengah kes, kambuh boleh dicetuskan oleh kehamilan atau pengguguran.

