Pakar perubatan artikel itu
Penerbitan baru
Diagnosis peringkat kursus kanser prostat
Ulasan terakhir: 04.07.2025

Semua kandungan iLive disemak secara perubatan atau fakta diperiksa untuk memastikan ketepatan faktual sebanyak mungkin.
Kami mempunyai garis panduan sumber yang ketat dan hanya memautkan ke tapak media yang bereputasi, institusi penyelidikan akademik dan, apabila mungkin, dikaji semula kajian secara medis. Perhatikan bahawa nombor dalam kurungan ([1], [2], dan lain-lain) boleh diklik pautan ke kajian ini.
Jika anda merasakan bahawa mana-mana kandungan kami tidak tepat, ketinggalan zaman, atau tidak dipersoalkan, sila pilih dan tekan Ctrl + Enter.
Secara klinikal, perbezaan dibuat antara setempat (T 1-2, N 0, M 0 ), tempatan lanjutan (T 3-4, N 0-1, M 0 ) dan kanser umum (T 1-4, N 0-1, M 1 ).
Pesakit dengan peringkat tempatan secara klinikal dan peringkat lanjutan tempatan dikelaskan mengikut tahap risiko (D'Amico A V. et al., 2003):
- rendah: peringkat T 1a-c; Tahap PSA kurang daripada 10 ig/ml: Penggredan Gleason - 2-5; dalam biopsi - lesi unilateral kurang daripada 50%:
- sederhana: peringkat T 2a; Tahap PSA kurang daripada 10 ng/ml; Skor Gleason - 3 + 4 = 7; dalam biopsi - luka dua hala kurang daripada 50%;
- peringkat tinggi T 2b, T 3a-b; Tahap PSA - 10-20 ng/ml; Penggredan Gleason - lebih daripada 4 + 3 - 7; dalam biopsi - kerosakan lebih daripada 50%, pencerobohan perineural;
- sangat tinggi: peringkat T 4; Tahap PSA melebihi 20 ng/ml; Skor Gleason melebihi 8; biopsi menunjukkan pencerobohan limfovaskular.
Selepas diagnosis telah dijelaskan dan sejauh mana proses telah ditetapkan (dilokalkan, lanjutan tempatan atau umum), doktor dan pesakit berhadapan dengan pilihan kaedah rawatan. Dalam masyarakat moden, kualiti hidup pesakit sangat penting selepas permulaan rawatan. Kualiti hidup tanpa rawatan sepadan dengan perjalanan penyakit yang mendasari dan bergantung kepada perkembangan proses onkologi. Perubahan dalam kualiti hidup berlaku terutamanya selepas permulaan rawatan dan penggunaan salah satu kaedah terapeutik atau pembedahan. Menetapkan tahap proses dengan jelas membolehkan bukan sahaja memilih kaedah rawatan yang optimum, tetapi juga untuk meramalkan perjalanan penyakit selanjutnya.
Penentuan tahap PSA dalam kombinasi dengan gambaran klinikal kanser prostat dan penggredan tumor mengikut skala Gleason dengan ketara meningkatkan kandungan maklumat setiap penunjuk yang disenaraikan dalam menubuhkan peringkat patologi kanser. AV Partin et al. (1997) mencadangkan jadual prognostik yang membolehkan meramalkan penyebaran tumor selanjutnya, pilihan kaedah rawatan, tahap radikaliti dan prognosis keberkesanan rawatan
Untuk menilai penyebaran tumor, kaedah yang paling biasa digunakan ialah DRE, TRUS, penentuan tahap PSA dan scintigraphy tulang. Jika perlu, tomografi berkomputer (CT) atau pengimejan resonans magnetik (MRI) dan X-ray dada ditetapkan.
Mana-mana kaedah pengimejan direka untuk menentukan peringkat dan menilai keberkesanan rawatan. Selepas mengesahkan diagnosis, pakar urologi mesti menjelaskan jumlah tumor utama, sempadannya, potensi invasif atau metastatik tumor. Semua penunjuk ini sangat penting untuk prognosis penyakit dan pilihan kaedah rawatan.
Tumor primer (T)
Pertama sekali, adalah perlu untuk menentukan sama ada tumor terhad kepada kelenjar prostat (T 1-2 ) atau melangkaui kapsul (T 3-4 ). Pemeriksaan digital selalunya tidak membenarkan untuk menilai penyebaran tumor. Menurut beberapa data, keputusan DRE sepadan dengan pemeriksaan histologi dalam kurang daripada 50% pesakit. Walau bagaimanapun, pemeriksaan yang lebih terperinci ditunjukkan hanya apabila membuat keputusan mengenai rawatan radikal.
Tahap PSA mungkin mencerminkan tahap tumor, tetapi tidak membenarkan penentuan tepat peringkat morfologi. Gabungan tahap PSA, indeks Gleason, dan data palpasi membolehkan ramalan peringkat morfologi yang lebih baik daripada setiap parameter ini secara berasingan. Nilai PSA percuma adalah kontroversi: dalam satu kajian, menentukan kandungan PSA percuma membantu menjelaskan peringkat dalam tumor setempat, tetapi kajian lain tidak mengesahkan ini. Hanya kajian mendalam akan membantu menyelesaikan masalah ini.
Ultrasound transrectal paling kerap digunakan untuk memeriksa keadaan kelenjar prostat. Kaedah ini boleh mengesan hanya 60% daripada tumor dan tidak selalu menunjukkan pencerobohan kapsul. Hampir 60% pesakit dengan tahap T3 . Ultrasound menunjukkan proses yang kurang biasa. Tanda-tanda ultrabunyi pencerobohan kapsul adalah membonjol, tidak sekata dan pecah kontur kelenjar. Pencerobohan sel tumor ke dalam vesikel mani adalah tanda prognostik yang buruk, tetapi maklumat mengenainya sangat penting untuk memilih kaedah rawatan. Apabila melakukan TRUS, perhatian harus diberikan kepada echostructure vesikel (hyperechogenicity), asimetri, ubah bentuk dan pengembangannya. Juga, kerosakan pada vesikel mani ditunjukkan oleh kehilangan kebulatan dan pemadatan di pangkal kelenjar. Tanda-tanda ini agak subjektif, jadi tidak sesuai untuk bergantung sepenuhnya pada data ultrasound. Pencerobohan vesikel mani menunjukkan risiko tinggi kambuh semula dan metastasis tempatan, dan biopsi mereka ditunjukkan untuk penjelasan (sebelum pembedahan). Pemeriksaan tidak boleh dimulakan dengan prosedur ini, tetapi jika risiko pencerobohan adalah tinggi dan pilihan rawatan bergantung pada hasil biopsi, maka pelaksanaannya adalah wajar. Keputusan negatif tidak mengecualikan pencerobohan mikroskopik. Sebagai peraturan, biopsi vesikel mani dijalankan pada peringkat klinikal T 2b dan lebih tinggi dan kandungan PSA lebih daripada 10 ng/ml. Hasilnya dianggap positif jika sekurang-kurangnya satu biopsi dari pangkal kelenjar prostat mengandungi sel tumor. Bukan sahaja kajian tambahan, tetapi juga analisis menyeluruh hasil biopsi utama membolehkan untuk meningkatkan ketepatan penentuan klinikal peringkat (bilangan dan tahap fokus tumor, pencerobohan kapsul memainkan peranan). Tahap pembezaan juga penting: dengan indeks Gleason kurang daripada 6, tumor disetempat dalam 70% kes.
Aliran darah dalam kelenjar prostat dengan kanser adalah lebih tinggi daripada kelenjar normal atau dengan hiperplasianya. Selepas pengebirian, keamatan aliran darah dalam kelenjar berkurangan. Pembangunan peta echo-Dopplerography untuk diagnosis dan pemantauan kanser prostat adalah menjanjikan, tetapi pada masa ini tiada data yang boleh dipercayai mengenai penggunaan echo-Dopplerography dalam menentukan peringkat proses tempatan. Ia adalah mungkin untuk menggunakan kaedah ini untuk mendapatkan bahan tambahan semasa biopsi yang disasarkan daripada fokus vaskularisasi patologi.
Hasil visualisasi kanser prostat secara langsung bergantung pada peralatan teknikal klinik dan pengalaman pakar. Itulah sebabnya semua kaedah visualisasi moden tidak memainkan peranan yang menentukan tetapi menjelaskan, dan pilihan kaedah rawatan adalah berdasarkan gabungan data pemeriksaan klinikal dan kajian instrumental.
MRI mempunyai keupayaan terbaik untuk menggambarkan struktur kelenjar prostat. Piawaian moden untuk memeriksa organ pelvis menggunakan kaedah MRI adalah penggunaan sensor endorektal, yang membolehkan mendapatkan imej dengan resolusi spatial tertinggi yang mungkin 0.5-1 mm. Memaksa udara ke dalam sensor endorektal memberikan visualisasi yang jelas bagi kapsul prostat, sudut rektoprostatik dan fascia rektoprostatik Denonvilliers. Penggunaan sensor endorektal dalam MRI tidak mengehadkan visualisasi nodus limfa serantau (sehingga tahap bifurcation aorta abdomen). Kanser prostat dicirikan oleh keamatan isyarat rendah pada imej berwajaran T dengan latar belakang isyarat intensiti tinggi daripada zon persisian kelenjar yang tidak berubah. Bentuk tidak teratur, penyebaran meresap dengan kesan jisim, kontur kabur dan tidak sekata adalah ciri morfologi fokus intensiti isyarat rendah di zon periferi kelenjar prostat, menunjukkan sifat neoplastik lesi. Apabila melakukan kontras dinamik, fokus kanser dengan cepat mengumpul agen kontras dalam fasa arteri dan dengan cepat mengeluarkan agen, yang mencerminkan tahap angiogenesis dan, dengan itu, tahap keganasan tumor. Keamatan isyarat rendah juga merupakan ciri fokus pendarahan selepas biopsi, prostatitis, hiperplasia jinak stromal zon neutral kelenjar, perubahan fibrous-cicatrical, hiperplasia fibromuskular, akibat terapi hormon atau radiasi. MRI tanpa kontras dinamik tidak membenarkan pembezaan yang boleh dipercayai bagi kebanyakan perubahan dan penyakit yang disenaraikan.
Seperti yang dinyatakan di atas, salah satu tugas utama mana-mana kaedah pengimejan untuk kanser prostat adalah untuk menentukan jumlah lesi kelenjar dan penyebaran tumor di luar kapsul. Menentukan jumlah tumor adalah penting untuk prognosis. Isipadu tumor kurang daripada 4 cm 3 menunjukkan metastasis jauh, dan 12 cm 3 menunjukkan kebarangkalian metastasis yang sangat tinggi. Menurut penyelidikan, ketepatan MRI dalam mengesan fokus lesi neoplastik kelenjar prostat adalah antara 50 hingga 90%. Kepekaan MRI dalam menentukan penyetempatan kanser prostat adalah kira-kira 70-80%, manakala fokus mikroskopik kanser (foci) tidak dapat dikesan menggunakan MRI.
Kelebihan yang paling penting dari MRI endorektal adalah keupayaan untuk menyetempatkan lesi neoplastik di kawasan yang tidak boleh diakses oleh kaedah diagnostik lain dan untuk menjelaskan sifat dan arah pertumbuhan tumor. Sebagai contoh, MRI membolehkan mengesan lesi neoplastik di bahagian anterior zon periferal kelenjar prostat, tidak boleh diakses dengan biopsi transrectal. Secara umum, MRI dengan ketara melengkapkan data DRE dan TRUS pada penyetempatan tumor.
MRI endorektal membolehkan visualisasi kapsul kelenjar, berkas saraf-vaskular, vesikel mani, puncak kelenjar, plexus vena periprostatik dan penentuan kelaziman tumor kelenjar tempatan. Perlu ditekankan bahawa penembusan kapsul dianggap sebagai tanda mikroskopik, malah peranti MRI moden (gegelung endorectal) tidak dapat memberikan maklumat tersebut. Ia hanya mungkin untuk mendapatkan data mengenai pertumbuhan di luar kapsul kelenjar.
Kriteria diagnostik untuk sambungan extracapsular menggunakan MRI:
- kehadiran tumor extracapsular;
- kontur kelenjar yang tidak rata (ubah bentuk, sudut);
- asimetri berkas neurovaskular;
- pemusnahan sudut rektoprostatik;
- sentuhan luas tumor dengan kapsul.
Kekhususan tertinggi (sehingga 95-98%) dan ketepatan keputusan MRI dicapai apabila memeriksa pesakit dengan risiko sederhana atau tinggi pencerobohan extracapsular. Adalah dipercayai bahawa pencerobohan extracapsular (mengikut data MRI) menunjukkan ketidaksesuaian rawatan pembedahan dan prognosis yang tidak baik untuk penyakit ini. Terapi hormon atau sinaran tidak menjejaskan ketepatan mengesan penyebaran extracapsular tumor prostat. Kesukaran utama dalam mengesan fokus kanser dan penyebaran extracapsular tumor adalah kebolehubahan tinggi tafsiran tomogram oleh pakar yang berbeza. Tugas utama pakar dalam diagnostik sinaran adalah untuk mencapai kekhususan diagnostik yang tinggi (walaupun dengan mengorbankan sensitiviti) agar tidak menghalang pesakit yang boleh dikendalikan peluang untuk rawatan radikal.
Persamaan ketumpatan kanser, hiperplastik dan tisu prostat normal dalam CT menjadikan kaedah ini tidak banyak digunakan untuk menilai penyebaran tempatan tumor. Pencerobohan ke dalam vesikel mani adalah lebih penting daripada pencerobohan ke dalam kapsul, tetapi walaupun dalam kes ini CT memberikan maklumat hanya dalam kes lanjut. Walau bagaimanapun, kaedah ini digunakan secara aktif untuk menandakan kawasan impak sebelum terapi sinaran.
Perkembangan diagnostik sinaran yang perlahan di negara kita telah menyebabkan diagnosis lewat kanser prostat dan, akibatnya, kelaziman kaedah radikal rawatan kanser prostat yang tidak mencukupi (contohnya, prostatektomi), ketersediaan tomograf moden yang rendah dan ketiadaan program latihan yang sesuai untuk pakar dalam diagnostik sinaran dan pakar urologi. Walaupun fakta bahawa CT dan MRI kini meluas, tahap peralatan pejabat dan pendidikan pakar dalam diagnostik sinaran tidak mencukupi untuk maklumat yang diperolehi menjadi penentu dalam memilih kaedah rawatan untuk pesakit kanser prostat.
Nodus limfa serantau (N)
Nodus limfa serantau harus dinilai hanya apabila ini secara langsung mempengaruhi strategi rawatan (biasanya apabila merancang rawatan radikal). Tahap PSA yang tinggi, tumor T2c -T3a, pembezaan yang lemah, dan pencerobohan perineural dikaitkan dengan risiko tinggi metastasis nodus limfa. Penilaian status nodus limfa berdasarkan tahap PSA dianggap tidak mencukupi.
Hanya limfadenektomi (terbuka atau laparoskopi) memberikan maklumat yang diperlukan. Kajian terbaru mengenai limfadenektomi lanjutan telah menunjukkan bahawa kanser prostat tidak selalu menjejaskan nodus limfa obturator. Dalam tumor tanpa gejala dan tahap PSA kurang daripada 20 kg/ml. CT mengesahkan nodus limfa yang diperbesarkan hanya dalam 1% kes. Penggunaan MRI atau CT adalah wajar dalam kes berisiko tinggi metastasis, kerana kekhususan kaedah ini mencapai 93-96%. Walau bagaimanapun, walaupun keputusan positif apabila menggunakannya boleh menjadi palsu, dan hanya tusukan nodus limfa yang mencurigakan membolehkan seseorang menolak limfadenektomi. Menurut analisis retrospektif, saiz nodus limfa tidak selalu menunjukkan kehadiran metastasis di dalamnya; asimetri nodus limfa yang terjejas dianggap sebagai tanda yang lebih bermaklumat. Pada masa ini, hanya 2-3% pesakit yang telah menjalani prostatektomi radikal untuk kanser prostat setempat didiagnosis dengan metastasis ke nodus limfa berdasarkan pemeriksaan histologi pasca operasi.
Positron emission tomography (PET) dan scintigraphy dengan antibodi berlabel disyorkan sebagai kaedah untuk mengesan metastasis ke nodus limfa, tetapi penggunaannya masih terhad kerana sensitiviti yang tidak mencukupi.
Nomogram Partin (2001) boleh digunakan untuk menilai risiko penglibatan nodus limfa serantau. Nomogram ialah algoritma matematik yang digunakan untuk pesakit tertentu atau sekumpulan pesakit. Jadual ini membolehkan seseorang menentukan kebarangkalian penyebaran tumor tempatan (ke kapsul, vesikel mani) dan penglibatan nodus limfa berdasarkan peringkat klinikal, tahap PSA, dan indeks Gleason. Khususnya, mereka memungkinkan untuk mengenal pasti sekumpulan pesakit dengan kebarangkalian metastasis nodus limfa yang rendah (kurang daripada 10%) (dengan tahap PSA melebihi 20 ng/md, peringkat T 1-2a, dan indeks Gleason 2-6); dalam kumpulan ini, keadaan nodus limfa mungkin tidak dinyatakan sebelum rawatan radikal. Risiko metastasis nodus limfa juga boleh dinilai dengan mengesan kawasan tumor dengan anaplasia yang jelas (4-5 mata): jika kawasan tersebut ditemui dalam empat atau lebih biopsi atau ia mendominasi sekurang-kurangnya satu biopsi, risikonya mencapai 20-45%. Pada pesakit lain ia tidak melebihi 2.5%. Pemeriksaan tambahan tidak diperlukan dalam kes sedemikian.
Metastasis jauh (M)
Dalam 85% pesakit yang mati akibat kanser prostat, lesi pada rangka paksi dikesan. Metastasis tulang berlaku disebabkan oleh penembusan sel-sel kanser ke dalam sumsum tulang dengan aliran darah, yang membawa kepada pertumbuhan tumor dan lisis struktur tulang. Kelaziman metastasis tulang menjejaskan prognosis, dan pengesanan awal mereka memberi amaran kepada doktor tentang kemungkinan komplikasi. Dalam 70% kes, metastasis digabungkan dengan peningkatan aktiviti isoenzim tulang fosfatase alkali (ALP). Penentuan aktiviti ALP dan tahap PSA dalam kebanyakan kes membolehkan kita mengesan metastasis tulang. Menurut analisis multivariate, penunjuk ini hanya dipengaruhi oleh bilangan metastasis tulang. Adalah penting bahawa aktiviti isoenzim tulang ALP mencerminkan tahap kerosakan tulang dengan lebih tepat daripada tahap PSA.
Scintigraphy dianggap sebagai kaedah yang paling sensitif untuk mengesan metastasis tulang (ia lebih baik daripada radiografi dan penentuan aktiviti alkali dan asid fosfatase). Technetium diphosphonates lebih baik digunakan sebagai ubat radiofarmaseutikal, kerana pengumpulannya dalam tulang adalah lebih aktif daripada dalam tisu lembut. Korelasi telah ditunjukkan antara penilaian separuh kuantitatif kerosakan tulang dan kelangsungan hidup. Pengesanan metastasis jauh adalah mungkin dalam mana-mana organ. Mereka paling kerap berlaku di nodus limfa bukan serantau, paru-paru, hati, otak dan kulit. Dalam kes aduan dan gejala yang sepadan, radiografi dada, ultrasound, CT dan MRI digunakan untuk mengesannya. Taktik untuk metastasis tulang yang disyaki dibentangkan dalam rajah.
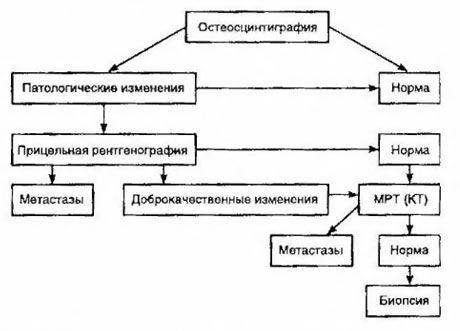
Penunjuk makmal yang paling boleh dipercayai yang membantu menentukan tahap metastasis ialah tahap PSA. Telah ditunjukkan bahawa peningkatannya melebihi 100 ng/ml adalah satu-satunya parameter yang boleh dipercayai menunjukkan metastasis jauh. Menentukan tahap PSA mengurangkan bilangan pesakit yang memerlukan scintigraphy tulang. Kebarangkalian untuk mengesan metastasis tulang dengan penurunan tahap PSA adalah sangat rendah. Sekiranya tiada aduan dan kandungan PSA awal kurang daripada 20 ng/ml, pengesanan tumor yang sangat berbeza dan sederhana, scintigraphy boleh dielakkan. Pada masa yang sama, dalam kes tumor yang kurang dibezakan dan pencerobohan kapsul, scintigraphy ditunjukkan (tanpa mengira tahap PSA).


 [
[